Tendinopatias do Tendão Tibial Posterior A disfunção do tendão tibial posterior (DTTP) é uma condição comum entre as patologias do pé e tornozelo. …
Uma das condições mais complexas de se abordar na reabilitação de membros inferiores, a fasciopatia plantar (FP) nos pede um novo olhar. Causas multifatoriais afetam tanto atletas e praticantes de atividade física recreacionais, quanto sedentários. Convido a todos a abrirem espaço para o raciocínio biomecânico com uma boa dose de pensamento crítico psicossocial neste desafio chamado fasciopatia plantar.
Por: Carolina Lins
Definição de Fasciopatia Plantar
Por ser conhecida como fascite plantar, é comum associarmos a uma condição patológica primária inflamatória, porém ela é descrita, histologicamente, como um processo degenerativo da fáscia plantar (Mork et al, 2023; Koc Jr TA et al, 2023). Estudos atuais descrevem que a chave para a patogênese do tecido é o aumento da tensão de tração que ocorre na fáscia. Esta é identificada pelas junções com os fibrócitos (mecanotransdução), que então medeiam alterações na matriz extracelular, resultando em degeneração mixóide e fragmentação da fáscia plantar e das estruturas perifasciais (Latt LD. et al, 2020).
A queixa do paciente é caracterizada por dor na região do calcâneo, principalmente nos primeiros passos pela manhã ou períodos de longo repouso, bem como na planta do pé. Tanto pessoas fisicamente ativas quanto sedentárias são acometidas por essa condição. Normalmente, o diagnóstico da fasciopatia plantar é clínico, não havendo necessidade de exames por imagem.
A fáscia plantar promove o primeiro suporte ao arco longitudinal medial (ALM), e é composta por uma extensa série de bandas espessas de tecido rico em colágeno, muito fortes, alinhadas transversal e longitudinalmente. Ela cobre toda a planta do pé e é distribuída em camadas superficiais e profundas. Segundo Neumann (2006), as camadas mais superficiais são responsáveis por absorver@2 cargas e reduzir forças de cisalhamento. Essa camada superficial é fixada na derme. Já a porção profunda da fáscia se fixa posteriormente na tuberosidade medial do calcâneo (Neumann, 2006).
A tuberosidade medial do calcâneo é considerada a origem da fáscia plantar e nessa origem as fibras laterais, mediais e centrais correm anteriormente, se misturando com a primeira camada da musculatura intrínseca do pé (Neumann, 2006). A principal banda da fáscia é a banda central e possui maior número das fibras (Figura 1). Ela se estende até a cabeça dos metatarsos onde se insere nas placas plantares e bainhas fibrosas dos tendões flexores dos dedos (Neumann, 2006).
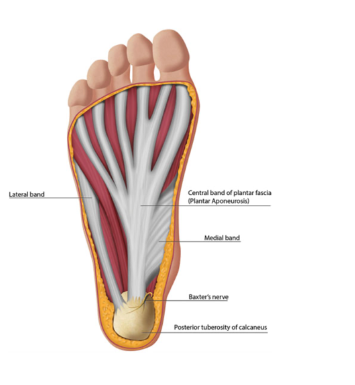
A relação da fáscia plantar e o ALM (Figura 2) é grande, e quando falamos sobre fasciopatia plantar é necessário entendermos essa relação (Neumann, 2006).
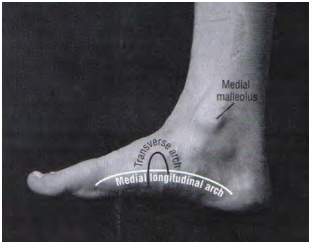
O ALM é suportado por duas forças (Figura 3): força ativa dos músculos e força passiva produzida pela combinação da força tensil e elástica de tecidos conectivos e formato dos ossos que compõem o arco.
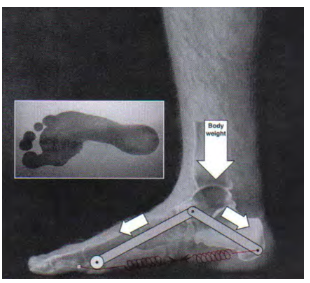
Quando estamos em posição ortostática, geralmente as forças passivas conseguem sustentar o ALM, o peso corporal é distribuído em conjunto com a banda espessa da fáscia na cabeça dos metatarsos e o coxim gorduroso do calcâneo. Ainda em posição ortostática, a pressão no antepé é maior nas 2as e 3as cabeças metatarsais e isso aumenta consideravelmente quando andamos, corremos ou pulamos (Neumann, 2006).
A descarga de peso corporal abaixa o tálus e aplaina o ALM. Com isso, a distância entre o calcâneo e a cabeça dos metatarsos aumenta, provocando o tensionamento e alongamento da fáscia plantar, e consequentemente a absorção de carga. À medida que forças externas acontecem, a musculatura intrínseca e extrínseca do pé deve entrar em ação, ajudando nessa função.
É importante lembrar que, ao realizarmos extensão da 1ª metatarsofalangeana (MTF), alongamos a banda central da fáscia plantar profunda, aumentando a tensão no ALM (Neumann, 2006). Esse mecanismo é conhecido como Mecanismo de Windlass (Figura 4) ou Mecanismo do Molinete. Em seguida à extensão da 1ª MTF acontece a flexão plantar do 1º raio e, automaticamente, a elevação do ALM através da tensão da fáscia plantar. Além disso, ocorre a supinação da articulação subtalar e a rotação externa de todo o membro inferior. Esse mecanismo só é possível pela ação em conjunto dos músculos intrínsecos e extrínsecos no período de propulsão da marcha (Manfredi-Márquez MJ, et al, 2023; Sichting F. et al, 2021).
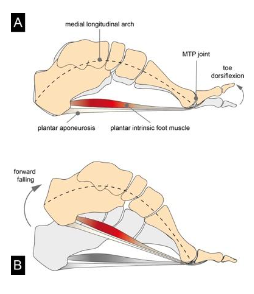
Finalmente, devemos levar em consideração que diferentes tipos de pé modificam a biomecânica, absorção de carga, resposta a carga e função da fáscia plantar. Pés supinados ou hipersupinados são rígidos e dissipam menos energia. Já pés pronados ou hiperpronados tendem a ser mais fracos, sobrecarregando as estruturas ao redor da fáscia.
A fasciopatia plantar afeta 4% a 7% da população, sendo associada a questões relacionadas com qualidade de vida incluindo isolamento social, baixa percepção de saúde e redução das capacidades físicas e funcionais (Morrissey D. et al, 2021). Segundo Mock et al, a prevalência entre adultos acima de 50 anos é de 9,6%. A condição é comum entre atletas, trabalhadores e militares em cenário americano. Além disso, é uma das patologias mais frequentemente citadas entre corredores, com incidência de 31% (van Leeuwen KDB. et al, 2015). Aproximadamente 30% dos casos têm sintomas bilaterais (Latt LD. et al, 2020).
Fatores de risco
De acordo com o último Guideline publicado na JOSPT (Koc Jr et al., 2023), os fatores de risco associados a fasciopatia plantar são:
1. Palpação
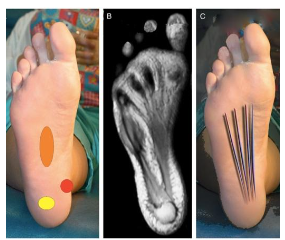
Quatro pontos específicos de dor devem ser considerados na palpação (Figura 5). O primeiro deles é na origem da fáscia plantar, localizado na tuberosidade medial do calcâneo. O segundo ponto é na região inferior do calcâneo, onde normalmente encontramos a famosa espícula óssea conhecida como esporão. O terceiro é a banda central da fáscia. E o quarto ponto é o ponto gatilho do músculo gastrocnêmio medial que muitas vezes está ativo em pessoas com fasciopatia plantar.
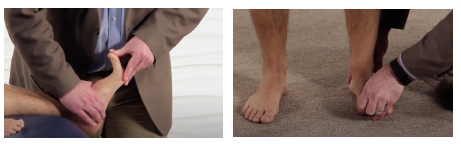
2. Teste Diagnóstico
O teste diagnóstico mais utilizado para fasciopatia plantar é o Teste de Windlass. O teste é confiável, porém pobre em identificar pacientes com FP (Cleland JA et al, 2016). Segundo Cleland JA et al (2016), dois métodos são utilizados para realizar o teste. Na primeira versão o paciente está com o joelho flexionado e o membro inferior sem descarga de peso. O avaliador estabiliza o tornozelo do paciente e estende a 1ª MTF enquanto permite que a 1ª MTF flexione. A segunda versão é realizada da mesma maneira, porém com o paciente de pé descarregando peso no membro inferior avaliado (Figura 6).
3. Questionários de função reportada
Koc Jr. et al (2023), recomendaram quatro questionários de função reportada para quantificar a função de pacientes com FP. Três deles são traduzidos e validados para a língua portuguesa e muito úteis para serem aplicados antes e depois das intervenções propostas. Eles conseguem avaliar déficits físicos, limitações em algumas atividades e restrições associadas à patologia.
4. Tipos de pé
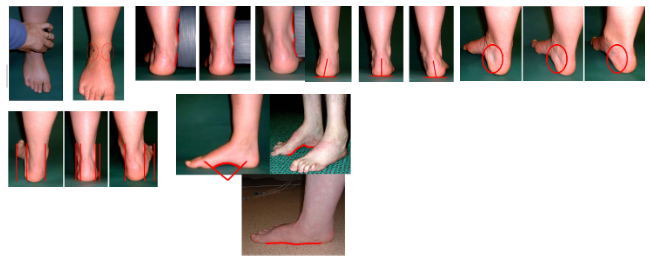
Recomendamos o uso da ferramenta Foot Posture Index (FPI-6) para classificar o pé do paciente.
O FPI é uma ferramenta diagnóstica capaz de quantificar o grau de pronação, supinação ou neutralidade do pé. É uma ferramenta rápida, de fácil aplicabilidade clínica e científica. Além disso, não depende de nenhuma tecnologia (Martinez BR, 2019). Somente o primeiro item necessita de palpação e os outros itens, somente de observação.
É composto por 6 itens (Figura 6):
A pontuação é -2, -1, 0, +1 ou +2 por item avaliado, sendo que os números negativos indicam supinação e hipersupinação enquanto os números positivos indicam pronação e hiperpronação.
5. Avaliação de força e resistência
Uma maneira simples de se avaliar a força e resistência dos flexores plantares é o teste de Heel Rise ou teste de elevação do calcâneo (Figura 8). Herbert-Losier et al (2017), atualizaram os valores normativos de acordo com a idade de indivíduos saudáveis. O paciente deve realizar o máximo de elevações (em flexão plantar) mantendo altura máxima e ritmo de 60 bpm no metrônomo. Caso essas duas premissas sejam desobedecidas a contagem das repetições deve ser interrompida.

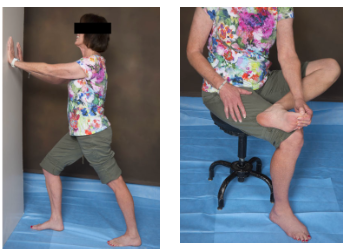
6. Lunge Test (teste de amplitude de movimento em DF)
Esse teste nos permite mensurar a amplitude de movimento da articulação talocrural com descarga de peso, ou seja, em cadeia cinética fechada. Pé e membro inferior devem ser posicionados em posição padrão, com segundo dedo e joelho alinhados perpendicularmente à parede. O paciente então avança o joelho anterior até encostar na parede, realizando sua máxima DF, sem perder o contato do calcanhar com o chão (Vicenzino B et al, 2006). A medida pode ser feita através de inclinômetro ou pela distância entre o hálux e a parede.
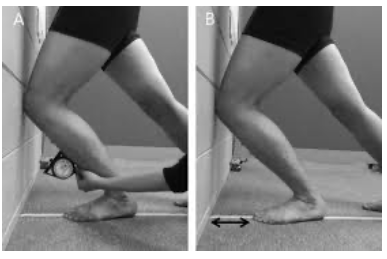
7. Testes funcionais
Os testes de desempenho funcional são ferramentas dinâmicas utilizadas para avaliar a função do corpo em geral. Esses testes são úteis pois combinam componentes múltiplos, como força muscular, controle neuromuscular e estabilidade articular, que podem estar comprometidos após uma lesão (Docherty et al, 2005). Os testes devem ser desempenhados pelo paciente quando possível, pois por diversas vezes são incapazes de realizá-los devido ao nível de dor.
SEBT (Star Excursion Balance Test) ou Y-Balance Test (Figura 10):
Teste funcional que exige força muscular, flexibilidade e propriocepção. Mensura o desempenho físico, equilíbrio dinâmico e riscos de lesões nos membros inferiores. Os valores de confiabilidade intra-examinador variam de 0,67 e 0,97 enquanto inter-examinador varia entre 0,35 e 0,93 (Plisky et al, 2009). O teste é capaz de predizer novas lesões de entorse de tornozelo quando a assimetria entre os membros inferiores for ≥2cm (Plisky et al, 2021).
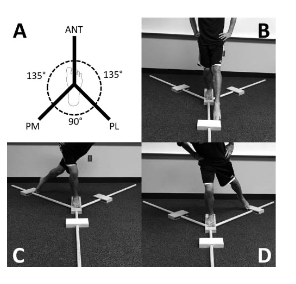
O teste deverá ser desconsiderado quando o participante:
1- Não conseguir manter-se na posição de apoio unilateral;
2- Levantar o calcanhar ou mover o pé da posição na plataforma;
3- Descarregar peso com o pé de alcance;
4- Falhar ao retornar o pé de alcance para o início posição;
5- Retirar a mão da cintura durante a execução do teste.
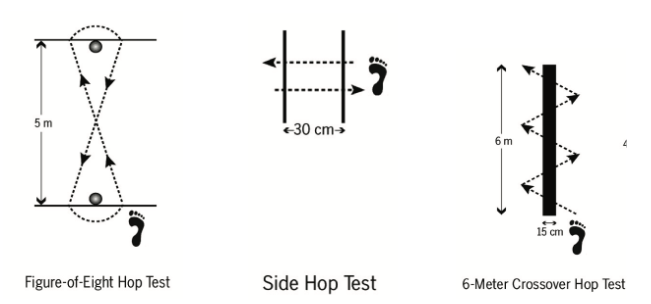
Hop Tests:
São testes funcionais que envolvem saltos em diferentes direções (Figura 11). É recomendado que sejam executados quando o paciente estiver apto para isso e é comparado após algumas semanas de tratamento. Para o Figure-of-eight Hop Test espera-se uma melhora de 4,59 segundos, 5,82 segundos para o Side Hop Test e 1,03 segundos no 6-meter crossover Hop Test em 4 semanas (Caffrey E et al, 2009).
8. Exames por Imagem
Os exames por imagem mais comuns são a ultrassonografia, radiografia e ressonância nuclear magnética (RNM). Eles nos ajudam a descartar diagnósticos diferenciais de dores no calcâneo.
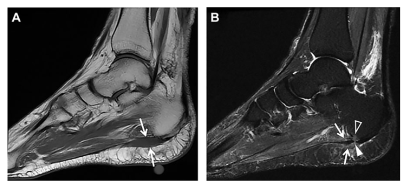
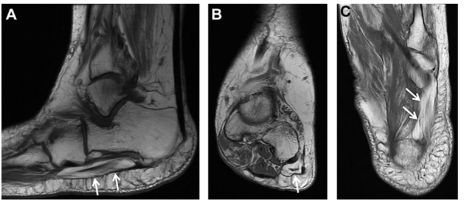
A RNM é o exame mais claro para se observar a fáscia e tecidos adjacentes, porém o de maior custo. A espessura da fáscia e intensidade de hipersinal são consideradas mudanças estruturais da mesma (Figura 12). De acordo com os achados de Zhang et al (2023), a espessura da fáscia em indivíduos saudáveis foi de 2,46mm, enquanto em pacientes portadores de fasciopatia plantar a espessura era de 5,17mm. Isso pode ser associado à degeneração do tecido (Zhang et al, 2023).
Outro estudo realizado em 2012 demonstrou que pessoas com fasciopatia plantar têm diminuição da área de secção transversa da musculatura intrínseca do pé, sendo este mais um item importante na avaliação por imagem (Figura 13) (Chang R. et al, 2012).
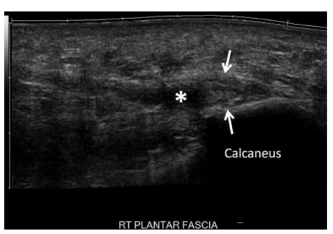
Segundo Latt LD. et al (2020), os principais achados ultrassonográficos podem ser vistos próximos à origem da fáscia, na tuberosidade medial do calcâneo:
a) espessamento > 4,5mm e presença de áreas hipoecóicas é o achado mais comum, (Figura 14);
b) presença de espículas ósseas subcalcâneas (24%);
c) edema peritendíneo (5%);
d) erosões subcalcâneas (4%);
e) calcificações intratendíneas (3%).
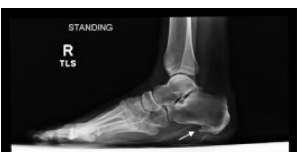
Na radiografia é possível observar fraturas de calcâneo e a presença de espículas ósseas (Figura 15) (Petraglia F. et al, 2017; Latt LD et al, 2020).
9. Diagnósticos Diferenciais
Algumas patologias podem ser confundidas com a FP. São elas: fratura por estresse do calcâneo, síndrome do túnel do tarso, síndrome de baxter, bursites retrocalcâneas, tendinossinovite/tendinopatia do tendão tibial posterior e roturas da fáscia plantar. Elas serão identificadas de acordo com a anamnese e exames por imagem.
10. Aspectos Biopsicossociais (BPS)
Segundo Mork M. et al (2023), indivíduos com FP reportam diminuição da qualidade de vida quando comparados à população em geral. Sintomas de depressão, ansiedade e estresse são significativamente associados com os sintomas da FP, bem como cinesiofobia e catastrofização. Mork M. et al (2023) propuseram que os profissionais da área da saúde que cuidam de pacientes com FP se preocupem com a seguinte pergunta:
“Quais são suas experiências, pensamentos e preocupações em relação à fasciopatia plantar, e como você lida com isso todos os dias de sua vida?”
A conclusão do estudo nos mostra quão atentos devemos estar ao conduzir essa situação. As pessoas com condição persistente de FP são afetadas não só com dores nos pés, mas também em suas relações com pessoas ao seu redor. A dor interfere desde o caminhar até esforços para se manterem fisicamente ativos. Por isso, sentimentos como frustração, desesperança, culpa, preocupação com ganho de peso e perda de interação social são consequências que vêm junto com a experiência da dor vivida pelo paciente (Mock M. et al, 2023).
O tratamento conservador é o mais indicado em casos de FP. Ele deve ser focado na melhora e adequação dos fatores de risco para que, como consequência, haja a resolução do problema. Mudança de hábitos, ganho de força muscular intrínseca e extrínseca, amplitude de movimento e treino sensório-motor do membro inferior são as principais atuações. Tratamentos passivos baseados SOMENTE em eletroterapia, crioterapia e repouso não são recomendados pela literatura. Caso haja falha no tratamento conservador é indicado o tratamento cirúrgico (Koc Jr TA et al, 2023; van Leeuwen KDB et al, 2016).
Mudança de hábitos – CALÇADOS
Há grande influência dos calçados em pessoas com FP. Quanto mais plano o calçado, mais estresse mecânico haverá no corpo e origem da fáscia. Diante disso, a recomendação é que se evite andar descalço, calçados muito baixos como chinelos, rasteirinhas e sapatilhas. Na fase aguda, sugerimos calçados com leve elevação no salto ou entressola (Figura 16) (Koc Jr TA et al, 2023; van Leeuwen KDB et al, 2016).

Mudança de hábitos – ALONGAMENTOS APÓS REPOUSO PROLONGADO
Antes de se levantar da cama, sugerimos que as pessoas mexam seus tornozelos em todas as direções e movimentos, inclusive alongando a panturrilha de forma ativa e livre. Somente depois disso, por pequenos minutos, é que se orienta levantar-se da cama ou da cadeira após longo período de repouso. Isso minimizará o desconforto daqueles primeiros passos (Koc Jr TA et al, 2023; van Leeuwen KDB et al, 2016).
Mudança de hábitos – PERDA DE PESO
A obesidade é um dos fatores de risco para a FP e ao mesmo tempo é um tema delicado de se tratar com as pessoas que sofrem com ela. Porém, é de suma importância que o paciente esteja consciente da necessidade da mudança de direção na história da doença, para que ele faça parte do protagonismo de sua cura. O fisioterapeuta será grande apoio nesta jornada de forma direta e indireta, orientando caminhos e estratégias (Koc Jr TA et al, 2023; van Leeuwen KDB et al, 2016).
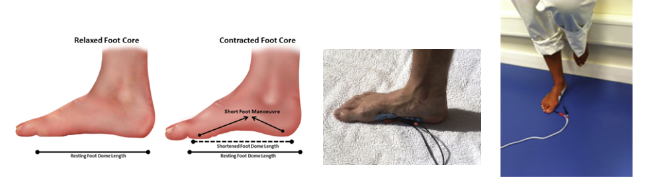
Ativação da musculatura e ganho de força
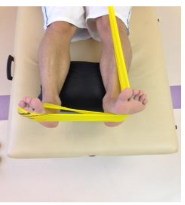
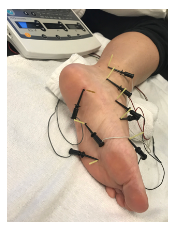
O ganho de força deverá focar tanto na musculatura extrínseca quanto intrínseca. A exposição deve ser gradativa, com a tolerância do paciente. Além disso, o fisioterapeuta deve buscar sempre exercícios integrados de fortalecimento intrínseco e extrínseco. O uso da eletroestimulação neuromuscular associada aos exercícios é uma ótima opção para recrutamento de unidade motora (Figuras 17 e 18) (McKeon PO et al, 2015).
Ganho de ADM
Para ganho de amplitude de movimento são recomendadas técnicas de terapia manual, como as do conceito Mulligan (Figura 19) e Maitland (Figura 20). O principal movimento a ser restabelecido deve ser o movimento de DF, pois o déficit dele é considerado fator de risco para FP.
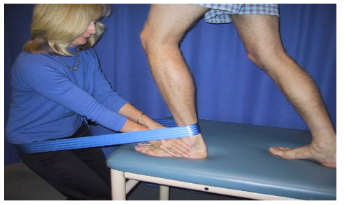
Mobilização com movimento (MWM) do Mulligan para ganho de DF: https://www.youtube.com/watch?v=bbayQZu4Qfc
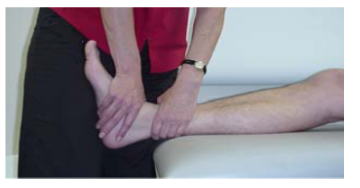
Glide posterior do tálus pela técnica de Maitland: https://www.youtube.com/watch?v=0QIpOE98sAs
Treino sensório-motor
O início deste trabalho deve acontecer em fase intermediária de recuperação, levando em consideração a tolerância do paciente, em relação ao controle de dor. Estudos mostram que plataformas instáveis aumentam a oscilação do centro de massa e, além disso, apresentam um grande desafio ao sistema de controle sensório-motor. Os parâmetros de atividade muscular são diferentes quando em solos estáveis e instáveis, sendo essa bem maior quando em solos instáveis (Pohl T et al.,2020).
O American College of Sports Medicine recomenda que o aumento do nível de dificuldade na progressão dos exercícios de treino de equilíbrio pode ser atingido pela redução da base de suporte, desempenho de movimentos que perturbem o centro de gravidade e estressem músculos posturais. O treino sensório-motor em solos instáveis (Figura 21) pode e deve ser associado a outras fontes perturbadoras como aumento de carga, velocidade de execução, e até mesmo altura em casos de salto. Não há descrito na literatura nenhuma restrição quanto ao uso de superfícies instáveis como método de reabilitação em fasciopatia plantar.

Liberação miofascial
O Guideline proposto pela JOSPT em 2023, recomenda massagem profunda de tecidos moles da panturrilha e fáscia plantar como intervenção da FP. Baseado em resultados de baixo risco para o paciente e prováveis benefícios consistentes de melhora de dor e função, é indicado que se aplique a liberação miofascial (Figura 22) (Koc Jr TA et al, 2023).
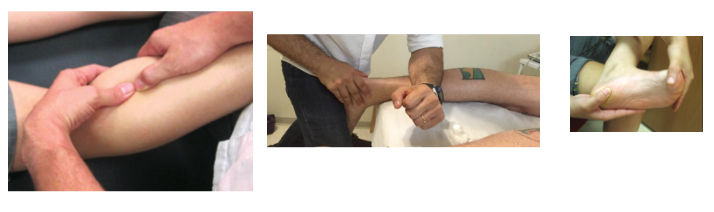
Alongamento
Sabemos que a fáscia plantar é uma continuação da panturrilha, embrionariamente falando. Com isso, quando há encurtamento muscular da panturrilha podemos encontrar o mesmo na fáscia, prejudicando o mecanismo de windlass. Além disso, o alongamento ou a falta dele pode estar associada a ADM de tornozelo, que é considerado fator de risco para FP. Estudos recentes recomendam o alongamento da fáscia plantar isolada e associado tanto aos gastrocnêmios, quanto ao sóleo (Figura 23) (Koc Jr TA et al, 2023).
Dry Needling
Também recomendado na última diretriz de 2023, o dry needling é uma intervenção com finas agulhas que penetram a pele e estimulam pontos gatilhos, tecidos musculares e conectivos no gerenciamento de dor e melhor de movimento (Koc Jr TA et al, 2023). Os autores do Guideline recomendam que pontos gatilhos nos gastrocnêmios, sóleo e músculos plantares devem ser tratados para redução de dor a curto e longo prazo, pois além da melhora de dor alcançam a melhora da função e capacidade.
Bandagens e órteses
Tanto as palmilhas (Figura 25) quanto as bandagens (Figura 26) buscam minimizar o estiramento da fáscia plantar com a descarga de peso corporal. Amenizam o estresse causado, principalmente na origem dela, na tuberosidade do calcâneo, sempre relacionado ao efeito molinete. As calcanheiras também são bem-vindas, amortecendo a região do calcâneo.

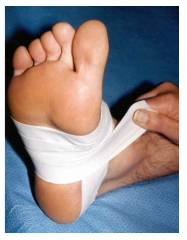
A última diretriz de prática clínica da JOSPT de 2023 recomenda que pessoas com FP utilizem bandagens rígidas ou elásticas associadas a outros tratamentos fisioterapêuticos para melhora de dor e função, e nunca de forma isolada (Koc Jr TA et al, 2023).
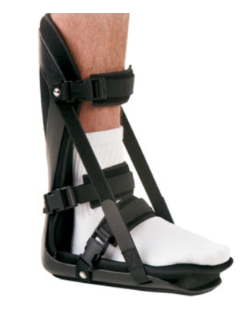
Outra possibilidade amplamente utilizada e estudada, a órtese Night Splint (Figura 27) é um dispositivo de posicionamento que mantém o tornozelo a 90 graus durante a noite. A ideia é que ele mantenha a dorsiflexão neutra (a 90 graus) e melhore a sensação de desconforto ao acordar, nos primeiros passos pela manhã (Powell M et al, 1998). Sua recomendação também está associada a outras modalidades de tratamento fisioterapêutico.
Laserterapia
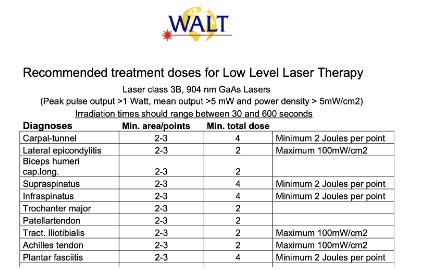
Segundo Koc Jr TA et al (2023), o laser de baixa potência utilizado isoladamente ou em conjunto com outras intervenções promove pequena melhora na dor a curto prazo (1-3 meses) tanto em casos agudos quanto crônicos. Os estudos que utilizaram a recomendação da World Association for Laser Therapy (WALT) aplicaram 2 a 3 pontos com a dose mínima de 2J/ponto com 904Nm de comprimento de onda ou 4J/ponto com 780-860Nm de comprimento de onda (Figura 28 e 29).
Terapia por Ondas de Choque (TOC)
As ondas de choque são ondas mecânicas que geram mudanças abruptas na pressão em qualquer meio sólido, líquido ou gasoso. Se propagam com velocidade maior que a velocidade do som e atingem grandes picos de pressão em curto espaço de tempo (fase positiva), seguida de uma fase negativa (cavitação). No fenômeno da cavitação, as ondas de choque nos tecidos geram a formação de microbolhas que se colidem no próximo ciclo de pressão positiva dando origem a micro jatos. Desencadeiam-se aí os efeitos biológicos de mecanotransdução, resposta gênica, resposta enzimática, cicatrização e analgesia por hiperestimulação (Xu D. et al, 2019).
A TOC (Figura 30) é bastante utilizada na FP. Xu D. et al (2019), compararam injeção de corticosteroides e TOC em pacientes com FP e observaram que ambos apresentaram melhora clínica, porém o grupo TOC apresentou melhora a longo prazo.
Historicamente a fasciotomia plantar (Figura 31) aberta, parcial ou completa, era o tratamento de escolha para FP. Porém, a satisfação do paciente a longo prazo apresentou alta variabilidade entre 48% e 90%. Com isso, hipóteses foram levantadas para entender a insatisfação do paciente e encontraram situações de pés planos iatrogênicos, perda do mecanismo de windlass por transferência do centro de pressão do pé e sobrecarga de coluna lateral.
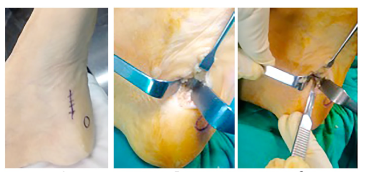
Com o passar do tempo, novas técnicas passaram a ser utilizadas, como a liberação do músculo gastrocnêmio tanto distal como proximal, descrita por Barouk (Figura 32), devido a grande relação entre FP e limitação de ADM em dorsiflexão por encurtamento dos gastrocnêmios (Gamba C. et al, 2019).
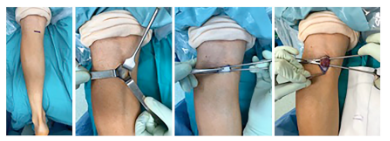
Outra técnica apresentada pelos cirurgiões é a radiofrequência local percutânea (Figura 33) para casos crônicos de FP. É uma técnica minimamente invasiva, na qual uma sonda emite um campo elétrico, danificando tecidos vasculares e causando efeitos analgésicos locais (Campillo-Recio D. et al, 2021). Segundo Campillo-Recio D. et al (2021), é uma técnica segura e eficaz, com alto índice de satisfação (83%) e baixa taxa de complicação.

O pós-operatório é feito com descarga de peso imediata, mobilização e alongamentos imediatos na tolerância do paciente, e fortalecimento de musculatura intrínseca e extrínseca do pé e tornozelo. Entretanto, recomendamos fortemente que o fisioterapeuta mantenha contato constante com o médico responsável pela cirurgia, pois muitas vezes intercorrências cirúrgicas acontecem e que devem ser compartilhadas com a equipe multiprofissional envolvida.
Campillo-Recio D. et al. Local Percutaneous Radiofrequency for Chronic Plantar Fasciitis. Arthroscopy Techniques Vol 10, No 5 (May), 2021: pp e1315-e1320.
Chang R. et al. Use of MRI for volume estimation of tibialis posterior and plantar intrinsic foot muscles in healthy and chronic plantar fasciitis limbs. Clinical Biomechanics 27 (2012) 500–505
Cleland JA et al. Netter’s Orthopaedic clinical examination: na evidence-based approach. 3rd edition. ISBN: 978-0-323-34063-2.
Collins N et al. The initial effects of a Mulligan’s mobilization with movement technique on dorsiflexion and pain in subacute ankle sprains. Manual Therapy 9 (2004) 77-82.
Dunning J, Butts R, Henry N, Mourad F, Brannon A, Rodriguez H, et al. (2018) Electrical dry needling as an adjunct to exercise, manual therapy and ultrasound for plantar fasciitis: A multi-center randomized clinical trial. PLoS ONE 13(10): e0205405.
Gamba C. et al, Proximal Medial Gastrocnemius Release Versus Open Plantar Fasciotomy for the Surgical Treatment in Recalcitrant Plantar Fasciitis. Foot and Ankle Int. 1-8, 2019.
Herbert-Losier et al. Updated reliability and normative values for the standing heel-rise test in healthy adults. Physiotherapy 103 (2017) 446–452.
Kang M et al. Association of Ankle Kinematics and Performance on the Y-Balance Test With Inclinometer Measurements on the Weight-Bearing-Lunge Test. Journal of Sport Rehabilitation, 2015, 24, 62-67
Koc Jr TA et al. Heel Pain-Plantar Fasciitis: Revision 2023. J Orthop Sports Phys Ther 2023; 53(12): CPG1-CPG39.
Kockum, B., & Heijne, A. I.-L. M. (2015). Hop performance and leg muscle power in athletes: Reliability of a test battery. Physical Therapy in Sport, 16(3), 222–227.
Landorf et al. Effectiveness of low-Dye taping for the short-term management of plantar fasciitis. J Am Podiatr Med Assoc. 2005
Latt LD. et al. Evaluation and Treatment of Chronic Plantar Fasciitis. Foot & Ankle Orthopaedics 2020, Vol. 5(1) 1-11.
Loudon JK et al. The efficacy of manual joint mobilisation/manipulation in treatment of lateral ankle sprains: a systematic review. Br J Sports Med. 2014 Mar; 48(5) : 365-70.
Manfredi-Márquez MJ. et al. Study of Windlass Mechanism in the lower limb using inertial sensors. Int. J. Environ. Res. Public Health 2023, 20, 3220.
Martinez BR, De Oliveira JC, Vieira KVSG & Yi LC (2019): Translation, Cross-cultural Adaptation and Reliability of The Foot Posture Index (FPI-6) – Brazilian Version, Physiotherapy Theory and Practice.
McKeon PO et al. Freeing the foot: Integrating the Foot Core System into Rehabilitation for Lower Extremity Injuries. Clin Sports Med 34 (2015) 347–361
Mollà-Casanova et al. Clin Rehabil. 2021 Dec;35(12):1694-1709.
Mork et al. The struggle to say physically active —-A qualitative study exploring experiences of individuals with persistent plantar fasciopathy. Journal of Foot and Ankle Research (2023) 16:20.
Morrissey D, Cotchett M, Said J’Bari A, et al. Management of plantar heel pain: a best practice guide informed by a systematic review, expert clinical reasoning and patient values. Br J Sports Med 2021;0:1–14.
Neumann D. A. Cinesiologia do aparelho musculoesquelético: fundamentos para a reabilitação física. 2006, Ed. Guanabara koogan, Rio de Janeiro
Petraglia F. et al. Plantar fasciitis in athletes: diagnostic and treatment strategies. A systematic review. Muscles, Ligaments and Tendons Journal 2017;7 (1):107-118
Plisky P, Schwartkopf-Phifer K, Huebner B, Garner MB, Bullock G. Systematic Review and Meta-Analysis of the Y-Balance Test Lower Quarter: Reliability, Discriminant Validity, and Predictive Validity. IJSPT. 2021;16(5):1190-1209.
Pohl T et al. Limb movement, coordination and muscle activity during a cross-coordination movement on a stable and unstable surface. Gait & Posture 81 (2020) 131–137).
Poweden C et al. The reliability of the Star Excursion Balance Test and Lower Quarter Y-balance Test in healthy adults: a systematic review. Int J Sports Phys Ther. 2019 Sep;14(5):683-694.
Powell M et al. Effective treatment of chronic plantar fasciitis with dorsiflexion night splints: a crossover prospective randomized outcome study. Foot Ankle Int. 1998 Jan;19(1): 10-8.
Santos JPM et al. Uso do questionário Lower Extremity Functional Scale (LEFS-Brasil) em comparação com o índice algofuncional de Lequesne para definição de gravidade na osteoartrite de joelho e quadril. Ver Bras Reumatol. 2017;57(3): 274-277.
Sichting F, Ebrecht F (2021) The rise of the longitudinal arch when sitting, standing, and walking: Contributions of the windlass mechanism. PLoS ONE 16(4): e0249965.
van Leeuwen KDB, Rogers J, Winzenberg T, et al. Higher body mass index is associated with plantar fasciopathy/‘plantar fasciitis’: systematic review and meta-analysis of various clinical and imaging risk factors. Br J Sports Med 2016;50:972–981.
Yi, LC et al. Tradução e adaptação cultural do Foot Function Index para a língua portuguesa: FFI-Brasil. Rev Bras Reumatol 2015; 55(5): 398-405.
Xu D. et al. Comparison between Extracorporeal Shock Wave Therapy and Local Corticosteroid Injection for plantar fasciitis. Foot and Ankle Int. 2019.
Zhang et al. Anatomical features of plantar fasciitis in various age cohorts: Based on magnetic resonance imaging. Journal of Orthopaedic Surgery 31(1) 1–7
Mais do E-fisio
Tendinopatias do Tendão Tibial Posterior A disfunção do tendão tibial posterior (DTTP) é uma condição comum entre as patologias do pé e tornozelo. …
Lesões do Ligamento Colateral Medial O ligamento colateral medial situa-se entre o côndilo medial do fêmur até o côndilo medial da tíbia. Sua …
Fratura de escafóide As fraturas de escafóide interferem diretamente na funcionalidade. São pontos chave para uma boa recuperação a abordagem no tempo certo …
Fraturas de Platô Tibial Fraturas do platô tibial podem ser graves e gerar grande perda funcional ao joelho acometido. Por isso necessitam de …
Síndrome do Impacto Femoroacetabular A síndrome do Impacto Femoroacetabular (IFA) costuma ser um importante acometimento da articulação do quadril, resultando em limitações funcionais …
Tendinopatia patelar A Tendinopatia Patelar (TP) costuma ser um importante acometimento da articulação do joelho, frequentemente apresentada como dor anterior na articulação, resulta …
Síndrome da Dor Femoropatelar Síndrome da Dor Femoropatelar é um termo geral usado para descrever a dor retropatelar. É uma condição persistente que …