Tendinopatias do Tendão Tibial Posterior A disfunção do tendão tibial posterior (DTTP) é uma condição comum entre as patologias do pé e tornozelo. …
A síndrome da dor do trocânter maior é caracterizada, principalmente, pela dor na região lateral do quadril, que pode irradiar para as regiões glútea e lateral da coxa.
Ao longo do tempo, e com o avanço das técnicas de exames de imagem, houve melhor compreensão das estruturas envolvidas nesta síndrome, anteriormente chamada de “bursite trocantérica”. Inicialmente, acreditava-se que os sintomas eram associados apenas às alterações teciduais que ocorriam nas bursas da região peritrocantérica.
No entanto, foram identificadas inconsistências na apresentação clínica desses pacientes, pois não eram observados os sinais inflamatórios esperados com o termo “bursite trocantérica”. Por outro lado, em algumas pessoas com a sintomatologia, foram encontradas alterações tendíneas no músculo glúteo médio e no trato iliotibial, sem alterações na bursa (Disantis et al., 2023).
Portanto, o termo “síndrome da dor do trocânter maior” abrange diversas condições que podem contribuir para esse quadro clínico, como a bursite trocantérica, tendinopatia ou ruptura dos tendões dos músculos glúteo médio e mínimo, e o ressalto lateral do quadril.
Essas condições podem causar limitações funcionais e redução da qualidade de vida nos indivíduos afetados, e a fisioterapia desempenha um papel fundamental na recuperação desses pacientes.
A seguir serão apresentadas informações sobre anatomia e biomecânica, epidemiologia, avaliação, tratamento e critérios de alta relacionados a essa síndrome, com o objetivo de fornecer uma visão abrangente e auxiliar no cuidado dessas pessoas.
O trocânter maior do fêmur é uma região anatômica proeminente que se estende lateral e posteriormente a nível da junção entre o colo femoral e diáfise desse osso. É uma região de inserção de vários músculos e outras estruturas moles (Imagem 1), que podem estar envolvidos em diferentes níveis na síndrome da dor do trocânter maior.
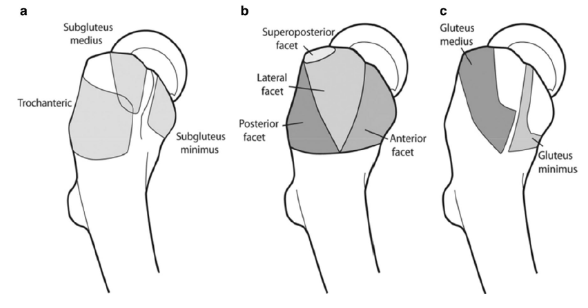
As estruturas musculotendíneas mais afetadas nesta síndrome compõem o complexo abdutor do quadril. De maneira profunda ao músculo glúteo máximo, localiza-se o glúteo médio, que possui fibras que se originam do ílio e se inserem no trocânter maior do fêmur.
Abaixo do glúteo médio, está o músculo glúteo mínimo, que também se origina do ílio e possui inserção no trocânter maior. Superficialmente ao glúteo médio e mínimo, há o músculo tensor da fáscia lata, que se origina da crista ilíaca e se insere no trato iliotibial, uma banda fibrosa que se insere distalmente no côndilo lateral da tíbia (Mallow & Nazarian, 2014).
Associadas a essas estruturas há a presença de bursas, estruturas que contém líquido sinovial e que possuem o objetivo de promover proteção aos tendões, ao diminuir o atrito entre as estruturas adjacentes.
As três principais relacionadas com a área peritrocantérica são: a bursa subglútea média, localizada na região superior do trocânter; bursa subglútea mínima, localizada na região lateral do trocânter e a bursa trocantérica, entre o glúteo máximo e o trato iliotibial (Sunil Kumar et al., 2021).
Em pacientes com a síndrome da dor do trocanter maior é verificada diminuição da força abdutora de quadril comparado a indivíduos sem a doença, além de alterações no padrão de movimento na marcha, como a diminuição do comprimento do passo, diminuição da cadência e maior tempo na fase de apoio unipodal.
Além disso, é observado aumento do momento adutor do quadril na fase de apoio, um parâmetro cinético que pode indicar uma sobrecarga nos tendões da musculatura glútea (Allison et al., 2018; Plinsinga et al., 2019).
A síndrome da dor do trocânter maior está entre as tendinopatias mais comuns do membro inferior. Está presente em cerca de 10 a 25% da população, com uma incidência de 1.6 a cada 1000 pessoas. Afeta principalmente mulheres, entre as décadas de 40 a 60 anos de vida (Mulligan et al., 2015; Riel et al., 2019; Strauss et al., 2010).
Apesar de menos comum, a síndrome da dor do trocânter maior pode ocorrer devido a um trauma ou lesões iatrogênicas durante procedimento de artroplastia de quadril.
O mecanismo mais comumente relacionado com a síndrome refere-se ao espessamento do trato iliotibial e fricção repetitiva dessa estrutura sobre o trocânter maior, resultando no aumento das forças compressivas nas bursas e tendões da musculatura glútea. Vários fatores associados com a síndrome são descritos como idade, obesidade, osteoartrite do joelho ou quadril, dor lombar e discrepância de comprimento entre membros (Pianka et al., 2021).
O diagnóstico da síndrome da dor do trocânter maior envolve a história clínica e exame físico. Exames de imagem podem auxiliar na identificação das estruturas lesionadas, porém é importante ressaltar que as alterações associadas à síndrome também podem ser encontradas em pessoas sem sintomas. Por isso, é necessário correlacionar esses achados com outros resultados obtidos durante a avaliação.
Na história clínica, deve-se compreender como ocorreu o início dos sintomas, a partir de um trauma ou de forma insidiosa. Além disso, investigar a localização da dor e quais atividades de vida diárias foram limitadas em decorrência da condição.
Comumente em pacientes com a síndrome da dor do trocânter a exacerbação da dor ocorre na posição de decúbito lateral sobre o lado afetado, sentar com a perna cruzada, ao agachar e ao subir e descer escadas. A quantificação da dor pode ser realizada através da Escala Visual Analógica de Dor (EVA).
É importante descartar, inicialmente, outras condições que também podem ocasionar dor na região do quadril. Dentre elas, existem causas intra-articulares, como a osteoartrite de quadril, e condições em regiões adjacentes, como a lombar, que podem resultar em uma dor referida para quadril e perna. Diferentemente da síndrome da dor do trocânter maior, geralmente as condições intra-articulares vêm acompanhadas de dor na região anterior de quadril, enquanto condições da coluna lombar podem acompanhar outros sintomas, como parestesias, diminuição da sensibilidade e ausência de dor à palpação trocantérica (Pianka et al., 2021).
No exame físico, a palpação é um importante componente da avaliação da síndrome da dor do trocânter maior, devido a sua característica marcante de aumento da sensibilidade à palpação nestes pacientes. A palpação nas regiões póstero-superior e lateral do trocânter coincide com a inserção do músculo glúteo médio (Mulligan et al., 2015). Em alguns pacientes pode ser possível encontrar à palpação um ressalto, audível ou não, a nível do trocânter maior provenientes do movimento do glúteo máximo e do trato iliotibial sobre essa estrutura ao movimento de flexão do quadril. Apesar de ser fisiológico, este mecanismo repetitivo pode levar a um quadro doloroso na região lateral do quadril e caracterizar o ressalto lateral do quadril. Para confirmar esta condição, o terapeuta pode pressionar a região, solicitar o movimento ao paciente e verificar se ocorre o alívio do ressalto e dor.
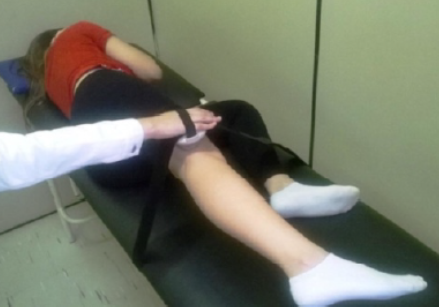
Deve-se quantificar a força muscular dos músculos do quadril, especialmente os abdutores. Essa avaliação pode ser feita, de forma subjetiva, através do teste de força muscular manual, que gradua a contração muscular de 0 a 5 (0= Ausência de contração muscular; 1= Sinal de contração, sem movimento; 2= Movimento com a eliminação da gravidade; 3= Movimento contra a gravidade, porém sem resistência adicional; 4= Movimento contra a gravidade e resistência moderada; 5= Movimento contra gravidade e máxima resistência); ou quando disponível, a força isométrica pode ser avaliada através de dinamometria manual (Imagem 2) (Teixeira et al., 2021).
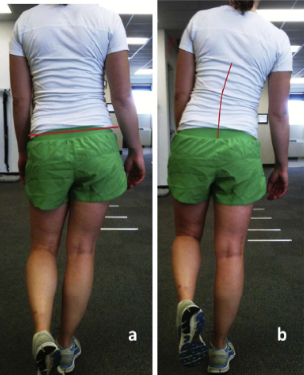
Além disso, podem ser utilizados testes que avaliam a função do glúteo médio, como o sinal de Trendelemburg, presente quando ocorre queda excessiva da pelve contralateral quando o paciente se encontra em apoio unipodal (Imagem 3a).
Este sinal também pode ser encontrado na marcha, porém é observado inclinação do tronco ipsilateral ao membro que se encontra em fase de apoio (Imagem 3b). Outro teste que pode ser realizado, é o de apoio unipodal, que é positivo na presença de dor em 30 segundos de realização do teste.
Achados positivos durante estes testes foram considerados preditores de alterações no exame de imagem indicativos de tendinopatia ou ruptura do glúteo médio (Grimaldi et al., 2015; Mulligan et al., 2015).
Outros testes podem auxiliar na investigação da presença ou não da síndrome da dor do trocânter maior, porém deve-se reconhecer a limitada capacidade deles em diferenciar as estruturas específicas relacionadas com a dor (Grimaldi et al., 2015; Sunil Kumar et al., 2021). São eles:
– Resisted external derotation test: Paciente em decúbito dorsal, com quadril posicionado em 90 graus de flexão e rotação interna, joelho em 90 graus de flexão, solicita-se ao paciente realizar resistência para posicionar a perna em neutro. O teste é positivo na presença de dor e/ou fraqueza.
– FABER test: Posicionar o maléolo lateral do tornozelo da perna a ser testada acima da patela da perna contralateral, estabilizar a pelve e forçar o movimento de abdução e rotação externa no quadril acometido. O teste é positivo na presença de dor.
Para auxiliar na compreensão do estado de dor e funcionalidade em pacientes com a síndrome da dor do trocânter maior pode ser utilizado o questionário VISA-G (Victorian Institute of Sports Assessment for Gluteal Tendinopathy). O questionário possui 8 perguntas, sendo a última pergunta dividida em 3 seções. A pontuação final vai de 0 a 100 pontos, onde maior pontuação significa maior presença de sintomas e incapacidade funcional (Paiva et al., 2021).
Existem duas principais abordagens para o tratamento da síndrome da dor do trocânter maior: o tratamento conservador e o tratamento cirúrgico. O tratamento conservador envolve comumente a fisioterapia, uso de injeções de corticoesteróides e medicação analgésica.
Enquanto o tratamento cirúrgico dependerá das estruturas acometidas e podem envolver procedimentos como a liberação do trato iliotibial, reparo do tendão da musculatura glútea e bursectomias. Porém, recomenda-se que pacientes com a síndrome da dor do trocânter maior sejam tratados, inicialmente, de forma conservadora.
Tratamento conservador:
Há evidências de bons resultados na melhora da dor, funcionalidade, percepção de mudança da condição, qualidade de vida e autoeficácia com um plano de tratamento com educação voltada para o controle de carga e exercícios para a musculatura abdutora de quadril e controle dinâmico da adução de quadril durante a função (Mellor et al., 2018).
Além disso, há evidências crescentes da efetividade da terapia por ondas de choque na diminuição da dor a curto prazo de pessoas com a síndrome (Gazendam et al., 2022).
A educação do paciente envolve orientações em relação a posturas e atividades que visam diminuir a tensão e compressão das estruturas da região peritrocantérica e evitar sobrecarga nesta região (Mulligan et al., 2015). Dentre as recomendações que podem ser repassadas ao paciente, estão:
– Ao deitar-se sobre o lado sintomático, buscar deitar-se sobre superfícies mais macias. Além de colocar um travesseiro entre as pernas para evitar a adução do quadril afetado por período prolongado, ao deitar-se sobre o quadril assintomático.
– Evitar manter-se em pé com maior apoio unilateral do membro afetado e deixar que a pelve caia para o lado contralateral.
– Evitar sentar-se com as pernas cruzadas.
– Ao descer escadas, usar o corrimão para apoio e diminuição da carga no lado sintomático.
Os exercícios recomendados para essa condição incluem uma série de movimentos com baixa carga e que devem ser gradualmente intensificados. Entre eles, são realizados exercícios para fortalecer a musculatura abdutora, que podem ser executados na posição supina e, em seguida, progredidos para posição em pé com maiores resistências (Imagem 4).
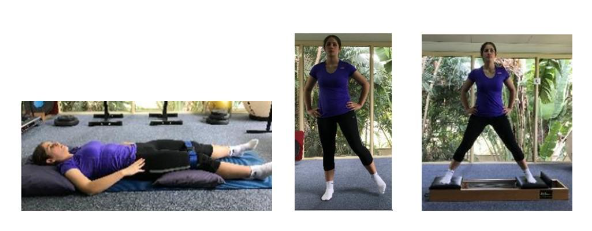
Exercícios como a ponte e agachamento com apoio bilateral também podem ser incorporados (Imagens 5 e 6). A progressão dos exercícios envolve posturas mais desafiadoras, com ênfase no apoio unipodal e adequado controle pélvico.


Tratamento pós-operatório:
Recomendações para o manejo pós-cirúrgico ainda são limitados. Estudos que abordam a reabilitação após o reparo cirúrgico do tendão abdutor variam acerca do tempo de descarga de peso, início de exercícios passivos/ativos e de resistência. Ebert et al., (2021) publicaram um protocolo dividido em 7 fases, baseado na literatura disponível, para pacientes submetidos ao reparo cirúrgico do tendão abdutor do quadril.
A primeira fase (pré-operatória) visa a educação do paciente acerca do procedimento cirúrgico, restrições de deambulação e movimentos/posturas contraindicadas nas primeiras fases, e introdução de exercícios pré-operatórios.
A segunda fase (0-2 semanas) é direcionada para o manejo da dor, edema, inflamação e proteção do reparo cirúrgico, incluindo medidas como evitar flexão de quadril acima de 90 graus, rotação interna do quadril e adução além da linha média. São realizados exercícios passivos, ativo-assistidos de quadril de acordo com tolerância do paciente e contrações isométricas de quadríceps, isquiotibiais, adutores e musculatura glútea.
Na fase 3 (2 a 4 semanas), há a continuidade dos exercícios da fase 2 e a inclusão de exercícios de ativação da musculatura abdutora do quadril de baixa a moderada intensidade. Na fase 4 (4 a 8 semanas), é permitido a descarga de peso total, que deve ser realizada de acordo com a tolerância do paciente e espera-se que as amplitudes de movimento sejam realizadas livres de dor nessa fase. São incluídos exercícios neuromusculares de baixa complexidade e de fortalecimento do tronco, coxa e quadril.
A fase 5 (8 a 12 semanas) é direcionada para a normalização da marcha, livre de dor. Os exercícios são progredidos em intensidade e complexidade, com a inclusão de exercícios de moderada a alta intensidade para musculatura abdutora de quadril.
Na fase 6 (3 a 6 meses) exercícios de intensidade alta para a musculatura abdutora são realizados e neste período espera-se o retorno do paciente as suas atividades normais.
Por fim, a fase 7 (6 a 24 meses) é voltada para necessidades específicas individuais em relação ao ganho de força e função que ainda sejam necessários.
Os objetivos a serem alcançados no tratamento da síndrome da dor do trocânter maior envolvem a redução da dor, melhora da força, e principalmente, a melhora da funcionalidade. Para pacientes que mesmo após a realização de tratamento conservador adequado apresentarem persistência de sintomas com impacto significativo nas atividades de vida diária deve-se considerar o tratamento cirúrgico.
O prognóstico é variável, para alguns pacientes o uso de medicamentos da categoria Anti-inflamatórios não esteroides AINEs, por ao menos 6 semanas, tópico ou via oral, podem ser eficazes no alívio dos sintomas. Contudo, apesar da abordagem terapêutica conservadora adequada, há uma alta incidência de recidiva dos sintomas. (Reid, 2016).
Os casos mais refratários em que a abordagem terapêutica não-operatória aplicada por ao menos 8 a 12 semanas, apresentou resultados pobres, é necessário considerar intervenções cirúrgicas como a bursectomia, alongamento da banda iliotibial, osteotomia trocantérica ou reparo do tendão glúteo (Reid, 2016).
Educar o paciente, e estabelecer expectativas claras e realistas são fundamentais para pacientes com a síndrome. Profissionais de saúde devem orientar os pacientes de que a síndrome da dor trocantérica maior pode requerer um período de 2 a 3 meses (ou mais) para controle dos sintomas com abordagens conservadoras.
É importante conscientizar os pacientes sobre possíveis preocupações associadas ao uso de injeções de corticosteroides (CSI), que poderiam resultar em enfraquecimento da estrutura do tendão a longo prazo (Reid, 2016).
Allison, K., Hall, M., Hodges, P. W., Wrigley, T. V., Vicenzino, B., Pua, Y.-H., Metcalf, B., Grimaldi, A., & Bennell, K. L. (2018). Gluteal tendinopathy and hip osteoarthritis: Different pathologies, different hip biomechanics. Gait & Posture, 61, 459–465. https://doi.org/10.1016/j.gaitpost.2018.02.011
Disantis, A., Andrade, A. J., Baillou, A., Bonin, N., Byrd, T., Campbell, A., Domb, B., Doyle, H., Enseki, K., Getz, B., Gosling, L., Grant, L., M Ilizaliturri, V., Kohlrieser, D., Laskovski, J., Lifshitz, L., P McGovern, R., Monnington, K., O’Donnell, J., … Martin, R. L. (2023). The 2022 International Society for Hip Preservation (ISHA) physiotherapy agreement on assessment and treatment of greater trochanteric pain syndrome (GTPS): An international consensus statement. Journal of Hip Preservation Surgery, 10(1), 48–56. https://doi.org/10.1093/jhps/hnac050
Ebert, J. R., Fearon, A. M., Smith, P. N., & Janes, G. C. (2021). Recommendations in the rehabilitation of patients undergoing hip abductor tendon repair: A systematic literature search and evidence based rehabilitation protocol. Archives of Orthopaedic and Trauma Surgery, 142(11), 3165–3182. https://doi.org/10.1007/s00402-021-03952-7
Gazendam, A., Ekhtiari, S., Axelrod, D., Gouveia, K., Gyemi, L., Ayeni, O., & Bhandari, M. (2022). Comparative Efficacy of Nonoperative Treatments for Greater Trochanteric Pain Syndrome: A Systematic Review and Network Meta-Analysis of Randomized Controlled Trials. Clinical Journal of Sport Medicine: Official Journal of the Canadian Academy of Sport Medicine, 32(4), 427–432. https://doi.org/10.1097/JSM.0000000000000924
Grimaldi, A., Mellor, R., Hodges, P., Bennell, K., Wajswelner, H., & Vicenzino, B. (2015). Gluteal Tendinopathy: A Review of Mechanisms, Assessment and Management. Sports Medicine, 45(8), 1107–1119. https://doi.org/10.1007/s40279-015-0336-5
Mallow, M., & Nazarian, L. N. (2014). Greater Trochanteric Pain Syndrome Diagnosis and Treatment. Physical Medicine and Rehabilitation Clinics of North America, 25(2), 279–289. https://doi.org/10.1016/j.pmr.2014.01.009
Mellor, R., Bennell, K., Grimaldi, A., Nicolson, P., Kasza, J., Hodges, P., Wajswelner, H., & Vicenzino, B. (2018). Education plus exercise versus corticosteroid injection use versus a wait and see approach on global outcome and pain from gluteal tendinopathy: Prospective, single blinded, randomised clinical trial. BMJ, 361. https://doi.org/10.1136/bmj.k1662
Mulligan, E. P., Middleton, E. F., & Brunette, M. (2015). Evaluation and management of greater trochanter pain syndrome. Physical Therapy in Sport, 16(3), 205–214. https://doi.org/10.1016/j.ptsp.2014.11.002
Paiva, E. B., Azevedo, D. C., Pereira, A. L., Garcia, A. N., & Percope de Andrade, M. A. (2021). Translation, cross-cultural adaptation and validation of the Brazilian Portuguese version of the Victorian Institute of Sports Assessment for Gluteal Tendinopathy patient reported-outcome measure (VISA-G.BR). Musculoskeletal Science and Practice, 52, 102341. https://doi.org/10.1016/j.msksp.2021.102341
Pianka, M. A., Serino, J., DeFroda, S. F., & Bodendorfer, B. M. (2021). Greater trochanteric pain syndrome: Evaluation and management of a wide spectrum of pathology. SAGE Open Medicine, 9. https://doi.org/10.1177/20503121211022582
Plinsinga, M. L., Ross, M. H., Coombes, B. K., & Vicenzino, B. (2019). Physical findings differ between individuals with greater trochanteric pain syndrome and healthy controls: A systematic review with meta-analysis. Musculoskeletal Science and Practice, 43, 83–90. https://doi.org/10.1016/j.msksp.2019.07.009
Riel, H., Lindstrøm, C. F., Rathleff, M. S., Jensen, M. B., & Olesen, J. L. (2019). Prevalence and incidence rate of lower-extremity tendinopathies in a Danish general practice: A registry-based study. BMC Musculoskeletal Disorders, 20(1), 239. https://doi.org/10.1186/s12891-019-2629-6
Reid D. The management of greater trochanteric pain syndrome: A systematic literature review. J Orthop. 2016 Mar;13(1):15-28.
Strauss, E. J., Nho, S. J., & Kelly, B. T. (2010). Greater Trochanteric Pain Syndrome. 18(2), 113-119. https://doi.org/10.1097/JSA.0b013e3181e0b2ff
Sunil Kumar, K. H., Rawal, J., Nakano, N., Sarmento, A., & Khanduja, V. (2021). Pathogenesis and contemporary diagnoses for lateral hip pain: A scoping review. Knee Surgery, Sports Traumatology, Arthroscopy, 29(8), 2408–2416. https://doi.org/10.1007/s00167-020-06354-1
Teixeira, A. S. S., Silva, P. L., Cintra, S. P., Viegas, F., Mendonça, L. D., & Bittencourt, N. F. N. (2021). Concurrent Validation and Reference Values of Gluteus Medius Clinical Test. International Journal of Sports Physical Therapy, 16(2). https://doi.org/10.26603/001c.21477
Mais do E-fisio
Tendinopatias do Tendão Tibial Posterior A disfunção do tendão tibial posterior (DTTP) é uma condição comum entre as patologias do pé e tornozelo. …
Lesões do Ligamento Colateral Medial O ligamento colateral medial situa-se entre o côndilo medial do fêmur até o côndilo medial da tíbia. Sua …
Fratura de escafóide As fraturas de escafóide interferem diretamente na funcionalidade. São pontos chave para uma boa recuperação a abordagem no tempo certo …
Fraturas de Platô Tibial Fraturas do platô tibial podem ser graves e gerar grande perda funcional ao joelho acometido. Por isso necessitam de …
Síndrome do Impacto Femoroacetabular A síndrome do Impacto Femoroacetabular (IFA) costuma ser um importante acometimento da articulação do quadril, resultando em limitações funcionais …
Tendinopatia patelar A Tendinopatia Patelar (TP) costuma ser um importante acometimento da articulação do joelho, frequentemente apresentada como dor anterior na articulação, resulta …
Síndrome da Dor Femoropatelar Síndrome da Dor Femoropatelar é um termo geral usado para descrever a dor retropatelar. É uma condição persistente que …