Tendinopatias do Tendão Tibial Posterior A disfunção do tendão tibial posterior (DTTP) é uma condição comum entre as patologias do pé e tornozelo. …
As tendinopatias dos fibulares são a causa mais comum de queixas da região lateral do tornozelo em pessoas ativas. Quando não tratadas, podem levar a dores e desconfortos persistentes, além de alterações cinético-funcionais relevantes de todo o membro inferior.
Por: Carolina Lins
As dores laterais e retromaleolares do tornozelo são comumente relacionadas às condições ligamentares e capsulares do compartimento lateral do complexo pé e tornozelo. Segundo Dombek et al em 2003, somente 60% de 40 pacientes foram corretamente diagnosticados na primeira avaliação clínica. É importante ressaltar que existem 4 condições importantes que acometem os tendões fibulares: 1) tendinites e tenossinovites; 2) subluxações e luxações de tendão; 3) roturas parciais e totais de tendão; e 4) presença de osso acessório Os Peroneum, causa da Síndrome do Os Peroneum (Sharma A, Parekh SG, 2020; Van Dijk PA et al, 2018).
As tendinopatias de fibulares estão relacionadas a atividades de movimentos repetitivos (overuse) como, por exemplo, a prática do ballet e outras danças e em corredores. Outra correlação positiva é a presença do pé cavo ou hipercavo nesses pacientes, bem como, instabilidade crônica de tornozelo.
São divididas em tendinites e tenossinovites. As tendinites são definidas como a inflamação do tendão enquanto as tenossinovites são definidas como a inflamação da bainha que recobre os tendões (Sharma A, Parekh SG, 2020).
De acordo com Sharma A e Parekh SG, em 2020, os sintomas das tendinites são dor e edema no tornozelo, palpação positiva na região posterior ao maléolo lateral e dor nos primeiros passos pela manhã.
Já na tenossinovite os mesmos autores consideram que o tendão do fibular curto se torna frequentemente irritado pela fricção entre o tubérculo peroneal mais proeminente e alguns calçados mal ajustados. Ainda em casos de hipertrofia do mesmo, pode ocorrer um estreitamento no sulco retromaleolar, levando à tenossinovite do fibular curto e até roturas parciais ou totais do fibular longo.
Como diagnóstico diferencial, devem ser descartadas as fraturas de tornozelo, especificamente da fíbula, entorses laterais, subluxações e luxações dos fibulares e a presença da síndrome do Os Peroneum (Simpson MR et al, 2009).
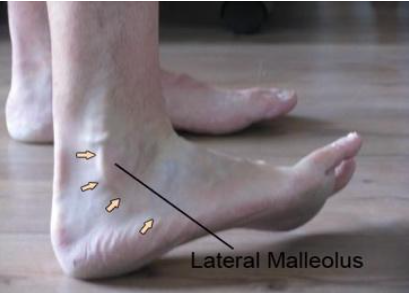
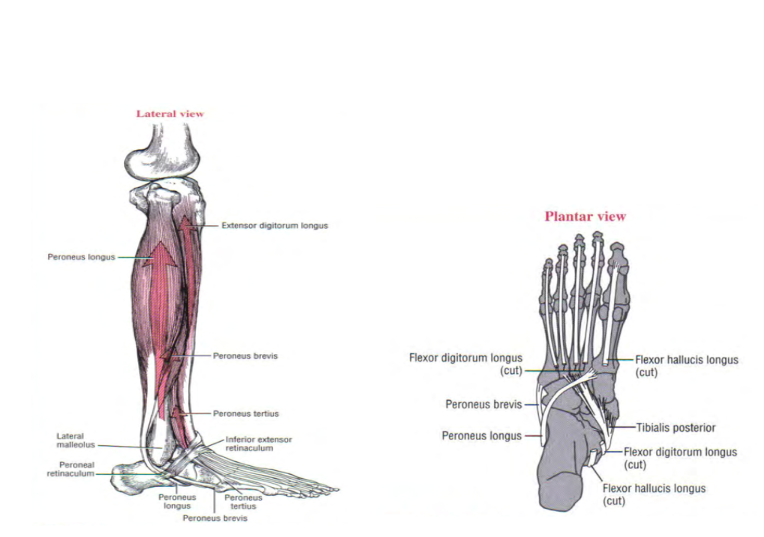
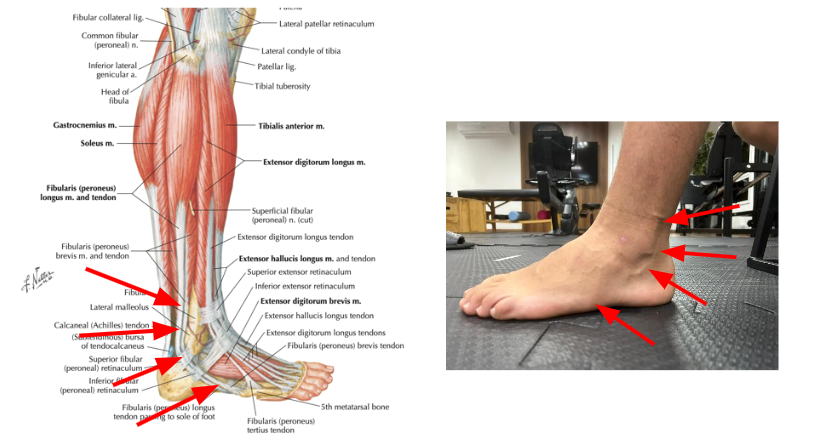
Os músculos fibulares são conhecidos como os eversores da articulação subtalar e fazem parte do compartimento lateral da perna. Ambos têm origem ao longo da fíbula. O tendão fibular longo, mais superficial deles, percorre posteriormente todo o maléolo lateral, passando pelo sulco do cubóide e se insere na região plantar lateral da primeira articulação tarsometatársica (Figura 2). Já o tendão fibular curto (Figura 2), acompanha o trajeto posterior do maléolo lateral e se insere na base do quinto metatarso. Ambos pertencem a mesma bainha sinovial e passam embaixo do retináculo peroneal (Neumann, 2006).
Os músculos fibulares também auxiliam na flexão plantar da articulação talocrural. Durante a marcha, ambos exercem papel importante na fase de apoio média e tardia, desacelerando a frequência e amplitude da supinação da subtalar, permitindo uma vigorosa impulsão (Neumann, 2006).
Na fase de impulsão, quando o calcâneo se eleva do solo, o fibular longo ajuda na transferência do peso corporal de lateral para medial na região do antepé (Neumann, 2006). Quase 28% da força de eversão vem do fibular curto e 35% do fibular longo. Além disso o fibular curto é o principal abdutor do antepé enquanto o longo realiza a flexão plantar do primeiro metatarso. Ambos são considerados estabilizadores ativos para evitar entorses laterais.
Alguns indivíduos apresentam o músculo fibular terceiro (Figura 2), que tem sua origem na metade inferior da face lateral da fíbula e se insere distalmente na base do quinto metatarso (Gusmão LCB et al, 2013). Dois outros músculos acessórios foram descritos e localizados no sulco retromaleolar: o fibular quarto e fibular quinto, com incidência de 10-22% e 18-34%, respectivamente (van Dijk PA, et al, 2018).
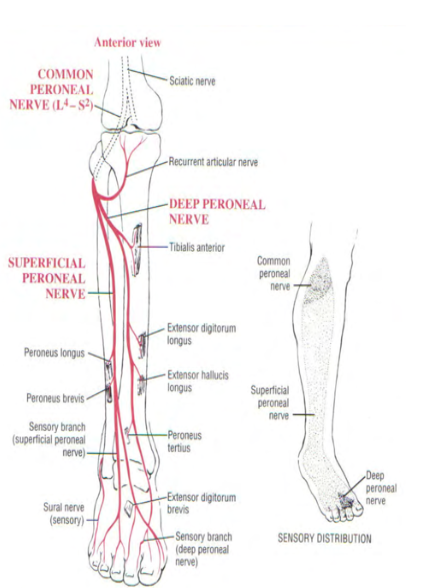
O nervo fibular superficial inerva os músculos fibulares curto e longo, enquanto o ramo profundo inerva o fibular terceiro, presente em algumas pessoas (Figura 3).
Quando falamos em epidemiologia das tendinopatias dos fibulares é necessário entender que ela está intimamente relacionada à outras questões anatômicas e patológicas. Muitas vezes é confundida com entorses laterais agudas (Artioli DP et al, 2010).
Para começar, as tendinopatias no músculo fibular curto são mais incidentes que o longo, sendo no fibular longo mais frequente na altura do maléolo lateral e na face plantar do osso cubóide (Artioli DP et al, 2010).
Em relação aos esportes, as maiores incidências são: patinação, futebol, atletismo, basquete e ballet. Na instabilidade crônica de tornozelo, a tendinopatia dos fibulares pode alcançar valores maiores que 77%. Em situações crônicas, a maior incidência é na porção média do tendão, mas também pode ocorrer em sua porção proximal (junção miotendínea) ou distal (junção tendão-osso) (Artioli DP et al, 2010).
Como comentado anteriormente, as variações anatômicas também são fatores etiológicos da patologia. Por exemplo, o sulco retromaleolar ser raso ou estreito é uma delas. A prevalência é que 82% sejam côncavos, 11% retos e 7% convexos. Outra variação anatômica é a presença de fibulares acessórios como o quarto fibular, presente entre 12% a 22% da população em geral. Os peroneum, também considerado uma variação anatômica, quando calcificado é visível em 20% das radiografias da população geral, porém isso ainda não foi bem determinado em um estudo radiográfico robusto (Artioli DP et al, 2010). E, por fim, a hipertrofia do tubérculo fibular no calcâneo está presente em 24% da população e gera distúrbios, principalmente, no fibular curto (Artioli DP et al, 2010).
Fatores de risco
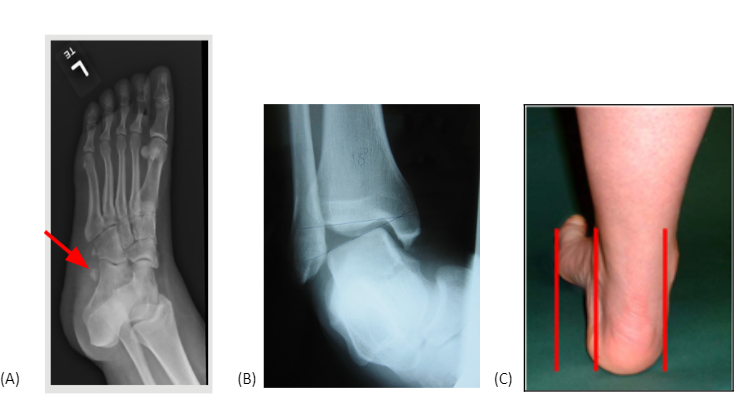
As tendinopatias de fibulares são lesões não-traumáticas dos membros inferiores. Porém, podem ser consequências de traumas como entorses laterais de tornozelo. Na anamnese do paciente é fundamental que se entenda o histórico dos sintomas, saber se já houve algum trauma, quando foi o primeiro episódio de entorse, como este foi tratado e se houveram episódios seguintes.
Para organizar o raciocínio, vamos dividir o exame físico em algumas partes: inspeção e palpação, classificação do tipo de pé, avaliação do edema, força e resistência muscular, amplitude de movimento de dorsiflexão, testes funcionais e questionários de função reportada.
Quanto mais quantificarmos os déficits do paciente, mais claro será nosso objetivo no tratamento. Além disso, poderemos mostrar a ele sua evolução ao longo do tempo, bem como, discutir com a equipe multidisciplinar a razão nas tomadas de decisão.
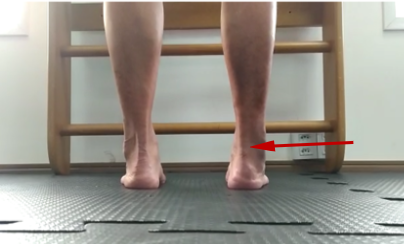
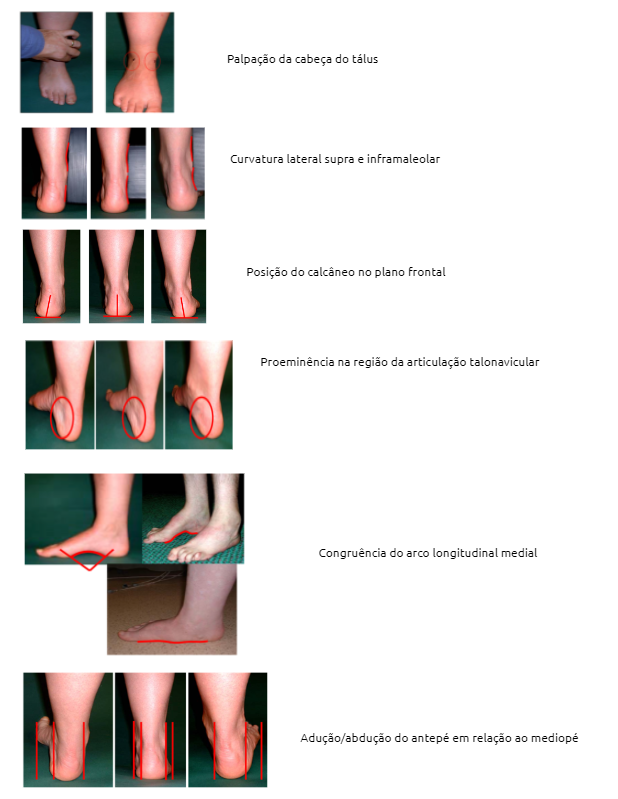
2. Tipo de pé: recomendamos o uso da ferramenta Foot Posture Index (FPI-6) para classificar o pé do paciente. Pés supinados e hipersupinados são fatores de risco para entorses laterais e instabilidade crônica do tornozelo. Decisões como uso de palmilhas para minimizar esse fator de risco podem ser norteadas por essa avaliação. O FPI é uma ferramenta diagnóstica capaz de quantificar o grau de pronação, supinação ou neutralidade do pé. É uma ferramenta rápida, de fácil aplicabilidade clínica e científica. Além disso, não depende de nenhuma tecnologia (Martinez BR, 2019). Somente o primeiro item necessita de palpação e os outros itens, somente de observação.
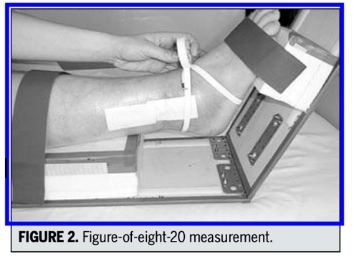
3. Figura em 8: A literatura apresenta um método válido e reprodutível de se mensurar o edema do tornozelo. (Rohner-Spengler M et al, 2007). Uma diferença entre os tornozelos de até 9.6 mm é considerada normal, acima disso, existe uma verdadeira diferença de volume nesta região. São 4 os pontos de referência para a medida: maléolos medial e lateral, tuberosidade do navicular e base do 5° metatarso (Figura 8).
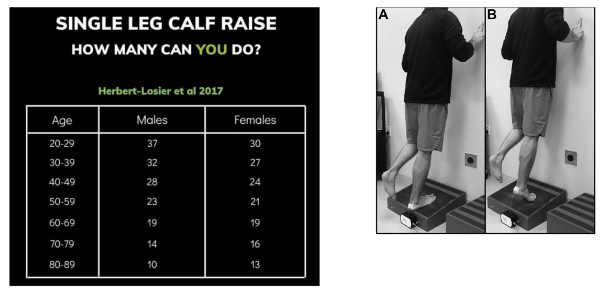
4. Avaliação de força e resistência: uma maneira simples de se avaliar a força e resistência dos flexores plantares é o teste de Heel Rise ou teste de elevação do calcâneo (Figura 9). Herbert-Losier et al 2017, atualizaram os valores normativos de acordo com a idade de indivíduos saudáveis. O paciente deve realizar o máximo de elevações (em flexão plantar) mantendo altura máxima e ritmo de 60 bpm no metrônomo. Caso essas duas premissas sejam desobedecidas a contagem das repetições deve ser interrompida.
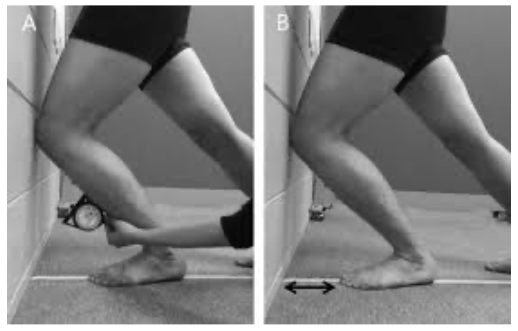
5. Amplitude de movimento de dorsiflexão – Lunge Test (Figura 10): esse teste nos permite mensurar a amplitude de movimento da articulação talocrural com descarga de peso, ou seja, em cadeia cinética fechada. Pé e membro inferior devem ser posicionados em posição padrão, com segundo dedo e joelho alinhados perpendicularmente à parede. O paciente então avança o joelho anterior até encostar na parede, realizando sua máxima dorsiflexão, sem perder o contato do calcanhar com o chão ( Vicenzino B et al, 2006). A medida pode ser feita através de inclinômetro ou pela distância entre o hálux e a parede.
6. Questionário de função reportada:
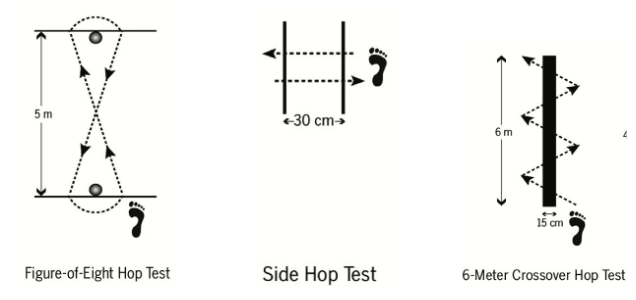
7. Testes funcionais: Os testes de desempenho funcional são ferramentas dinâmicas utilizadas para avaliar a função do corpo em geral. Esses testes são úteis, pois combinam componentes múltiplos, como força muscular, controle neuromuscular e estabilidade articular, que podem estar comprometidos na presença de lesão (Docherty et al, 2005):
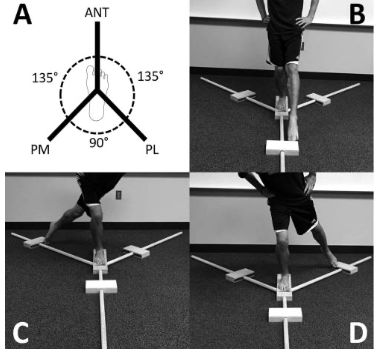
O teste deverá ser desconsiderado quando o participante:
1- Não conseguir manter-se na posição de apoio unilateral;
2- Levantar ou mover o pé da posição na plataforma;
3- Descarregar peso com o pé de alcance;
4- Falhar ao retornar o pé de alcance para o início posição;
5- Retirar a mão da cintura durante a execução do teste.
A literatura é bem escassa quando falamos de reabilitação de tendinopatias dos fibulares. Os estudos trazem informações gerais e muitas vezes associadas a outras patologias como tendinopatia do tendão calcâneo ou patelar. Do ponto de vista funcional, o tratamento conservador deve ser focado na recuperação da força e amplitude de movimento do complexo do pé e tornozelo, e treino sensório-motor do membro inferior. Tratamentos passivos baseados em eletroterapia podem fazer parte do processo associado ao tratamento ativo, como em todas as abordagens de tendinopatia em geral. Caso haja falha no tratamento conservador, é indicado o tratamento cirúrgico (Deu RS et al, 2022).
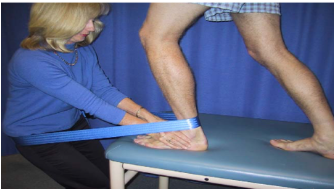
Para ganho de amplitude de movimento são recomendadas técnicas de terapia manual, como as do conceito Maitland (Figura 14) e Mulligan (Figura 13). O principal movimento a ser restabelecido deve ser o movimento de dorsiflexão, pois a falta dele é considerada fator de risco para novas lesões. Caso o paciente seja classificado como pé supinado ou hipersupinado, será importante mobilizar o tornozelo e subtalar em todos os movimentos. Lembre-se que esse tipo de pé tem como característica principal a rigidez articular, dificultando a dissipação de energia e resposta à carga. Quanto mais oferecermos mobilidade, melhor (Figuras 15, 16 e 17).
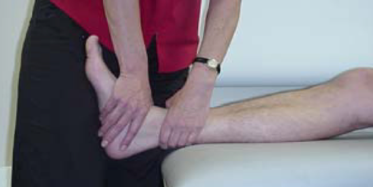
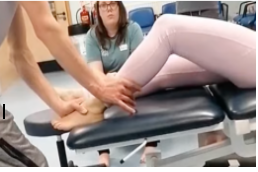
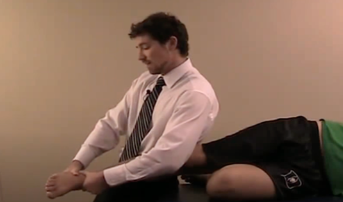
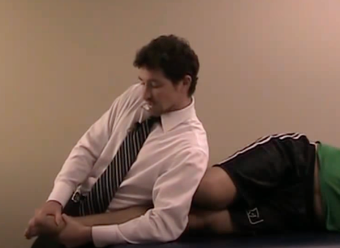
O ganho de força na reabilitação das tendinopatias de fibulares deverá focar tanto na musculatura extrínseca, quanto intrínseca (Figuras 18 e 19). A exposição deve ser gradativa, com a tolerância do paciente. Além disso, o fisioterapeuta deve buscar sempre exercícios integrados de fortalecimento intrínseco e extrínseco. O uso da eletroestimulação neuromuscular associada aos exercícios (Figura 18) é uma ótima opção para recrutamento de unidade motora (McKeon PO et al, 2015).
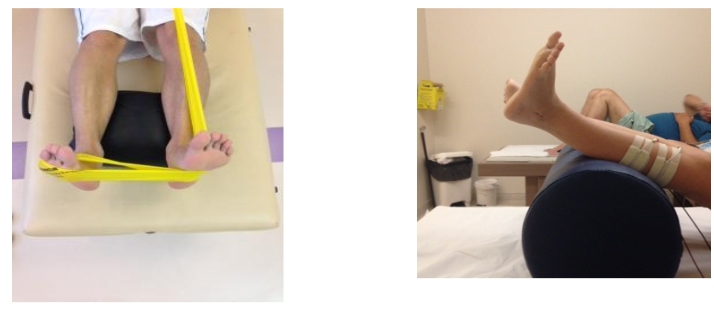
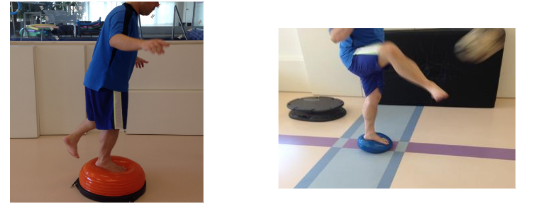
Quanto ao treino sensório-motor, uma revisão sistemática com meta-análise recente concluiu que o treino de equilíbrio melhora a funcionalidade, instabilidade e equilíbrio dinâmico em indivíduos com instabilidade crônica de tornozelo (Mollà-Casanova et al, 2021). Seguiremos o mesmo raciocínio para os pacientes de tendinopatias de fibulares. Plataformas instáveis aumentam a oscilação do centro de massa e, além disso, apresentam um grande desafio ao sistema de controle sensório-motor. Os parâmetros de atividade muscular são diferentes quando em solos estáveis e instáveis, sendo essa bem maior quando em solos instáveis (Pohl T et al.,2020). O início deste trabalho deve acontecer em fase intermediária de recuperação, levando em consideração a tolerância do paciente, em relação ao controle de dor e edema. O treino sensório-motor em solos instáveis (Figura 20), pode e deve ser associado a outras fontes perturbadoras como aumento de carga, velocidade de execução, e até mesmo altura em casos de salto. Não há, descrito na literatura, nenhuma restrição quanto ao uso de superfícies instáveis como método de reabilitação de patologias do tornozelo.
Por se tratar de uma patologia em que, muitas vezes, está associada ao pé cavo varo, existe grande recomendação da literatura para o uso de órteses (Deu RS et al, 2022). Essas, ajudarão na diminuição do varismo do calcâneo. Uma das orientações é que se eleve a borda lateral do retropé para alívio no tensionamento nos tendões fibulares. De certa forma, o tendão “descansará”, mesmo que o paciente continue realizando suas atividades de vida diária como, por exemplo, se deslocar andando. Burns J et al, 2007, em revisão Cochrane, recomendam o uso de palmilhas customizadas para indivíduos com pé cavo varo (Figura 21).

Em caso de falha no tratamento conservador, o tratamento cirúrgico é fortemente recomendado. É comum que os pacientes com tendinopatia de fibulares evoluam para lesão por split do tendão (Figura 22). O split é uma rotura parcial do tendão que ocorre em direção longitudinal. É como se o mesmo “rasgasse” ao longo do seu trajeto (Chauan B et al, 2014). Essas lesões acometem mais o tendão do fibular curto que longo e, muitas vezes, são o motivo pela opção cirúrgica, além do mal alinhamento do retropé. Normalmente, a indicação cirúrgica é para indivíduos com alta demanda física.
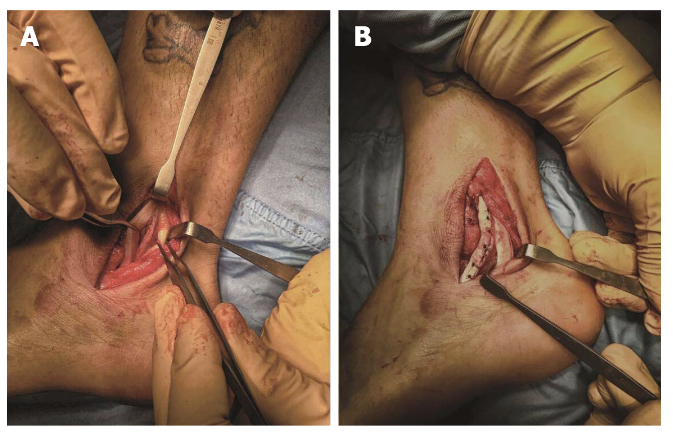
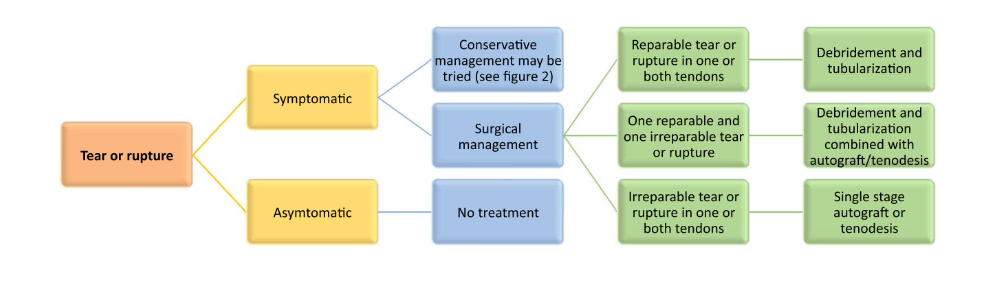
Van Dijk PA et al em 2018 apresentaram um consenso internacional sobre as possibilidades de tratamento cirúrgico para as lesões de fibulares. Para os reparos de roturas parciais e totais a primeira opção é o desbridamento e o reparo/tubularização de um ou mais tendões (Figura 23). Quando isso não é possível, o cirurgião tem a opção de tenodese ou enxerto autólogo dos isquiostibiais. Caso a rotura seja completa e nenhuma dessas opções seja viável, pode-se optar por transferência do tendão do flexor longo do hálux ou flexor longo dos dedos (Van Dijk PA et al, 2018).
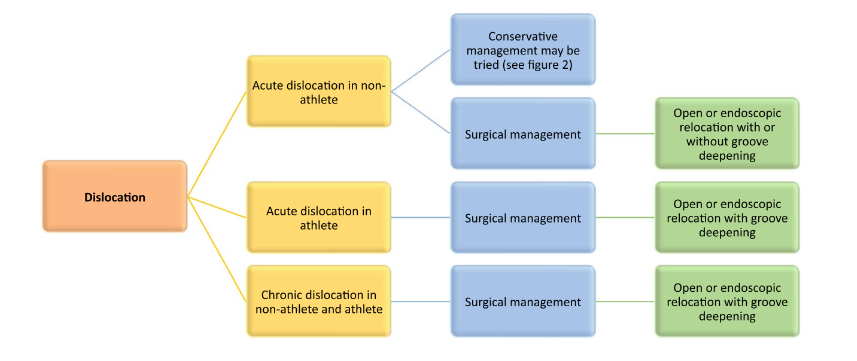
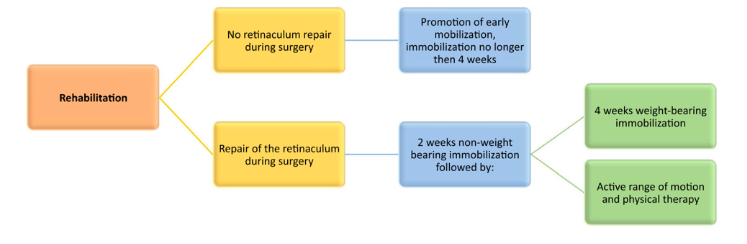
Em casos de luxação dos tendões fibulares a cirurgia consiste em reposicionar os tendões dentro do sulco retrofibular e reparar o retináculo fibular superior (Figura 24). A Figura 25 nos traz os cuidados no pós-operatório (Van Dijk PA et al, 2018).
Em pacientes que apresentam as roturas parciais associadas a presença do osso acessório Os Peroneum, a cirurgia fará o reparo do tendão de acordo com a necessidade e, em algumas situações, a retirada do osso. Vale ressaltar que também pode haver fratura do osso acessório (Figura 25) (Van Dijk PA et al, 2018).
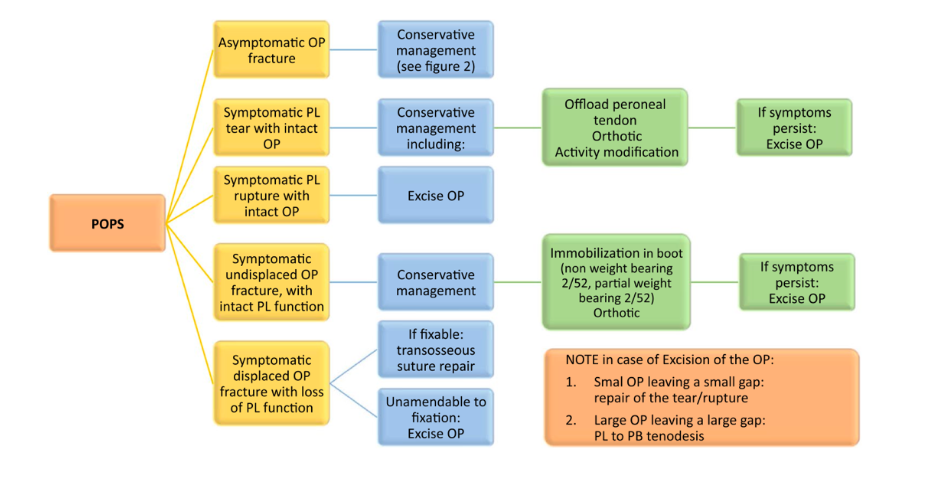
Além disso, às vezes é necessário o alinhamento do retropé através de osteotomias valgizantes do calcâneo. Recomendamos fortemente que o fisioterapeuta mantenha contato constante com o médico responsável pela cirurgia, pois muitas vezes intercorrências cirúrgicas acontecem e devem ser compartilhadas com a equipe multiprofissional envolvida.
Tempo de tratamento e metas a traçar com o paciente
A literatura não nos traz um tempo exato de tratamento para as tendinopatias dos fibulares. Tudo vai depender do engajamento do paciente, da aliança terapêutica criada com o fisioterapeuta, dos objetivos alinhados entre ambos e principalmente, se os critérios de alta e retorno ao esporte foram atingidos. Ainda temos um grande número de profissionais e pacientes que baseiam a alta somente nas variáveis dor e edema. Ao quantificarmos outras variáveis como função reportada e aplicada e a percepção do paciente em relação ao tratamento e sua melhora, poderemos cada vez mais atingir metas palpáveis e plausíveis com o paciente.
Critérios de retorno ao esporte
Os critérios de retorno ao esporte voltados ao complexo pé e tornozelo estão em franca construção. O que temos mais próximo na literatura foi publicado em 2019, por Smith M et al. Os autores propuseram o PAASS (Figura 23), com um olhar mais amplo a atento às necessidades dos atletas. Porém, o PAASS foi desenvolvido com um olhar exclusivo para entorses laterais.
O PAASS se preocupa com a severidade da dor; deficiências do tornozelo como amplitude de movimento, força e desempenho muscular; percepção do atleta em relação a confiança, estabilidade e questões psicossociais; controle sensório-motor como equilíbrio e controle postural dinâmico; e por fim o desempenho funcional da atividade física em questão através de testes funcionais específicos. Podemos pensar da mesma forma com pacientes de tendinopatia de fibulares, uma vez essa patologia é comumente associada a instabilidades laterais do tornozelo.

Artioli DP et al. Tendinopatia dos fibulares. Rev Bras Clin Med. São Paulo, 2010 nov-dez;8(6):527-30
Burns J, Landorf KB, Ryan MM, Crosbie J, Ouvrier RA. Interventions for the prevention and treatment of pes cavus. Cochrane Database of Systematic Reviews 2007, Issue 4. Art. No.: CD006154.
Chauan B et al. Split peroneus brevis tendon: an unusual cause of ankle pain and instability. Board Fam Med, 2014 Mar-Apr;27(2):297-302.
Deu RS et al. Tendinopathies of the foot and ankle Am Fam Physician 2022 May 1;105(5):479-486
Dombek Mf et al. Peroneal tendon tears: a retrospective review. J Foot Ankle Surg 2003;42:250-258.
Fischetti A et al. Traumatic peroneal split lesion with retinaculum avulsion: Diagnosis and post-operative multymodality imaging. World J Radiol 2018 May 28; 10(5): 46-51
Gusmão LCB et al. Bases anatômicas para utilização do músculo fibular terceiro em retalhos miocutâneos. Rev Bras Cir Plást. 2013;28(2):191-5
McKeon PO et al. Freeing the foot: Integrating the Foot Core System into Rehabilitation for Lower Extremity Injuries. Clin Sports Med 34 (2015) 347–361
Mollà-Casanova et al. Clin Rehabil. 2021 Dec;35(12):1694-1709.
Moreira TS et al. Translation, cross-cultural adaptation and validity of the Brazilian version of the Foot and Ankle Ability Measure questionnaire. Disability and Rehabilitation (2016).
Neumann D. A. Cinesiologia do aparelho musculoesquelético: fundamentos para a reabilitação física. 2006, Ed. Guanabara koogan, Rio de Janeiro
Sharma, A., & Parekh, S. G. (2020). Pathologies of the Peroneals: A Review. Foot & Ankle Specialist, 193864002091627.
Simpson MR et al. Tendinopathies of the foot and ankle. Am Fam Physician. 2009 Nov 15;80(10):1107-14
Smith MD et al. Return to sport decisions after an acute lateral ankle sprain injury: introducing the PAASS framework—an international multidisciplinary consensus. Br J Sports Med 2021;55:1270–1276.
van Dijk PA et al. The ESSKA-AFAS international consensus statement on peroneal tendon pathologies. Knee Surgery, Sports Traumatology, Arthroscopy (2018) 26:3096–3107
Mais do E-fisio
Tendinopatias do Tendão Tibial Posterior A disfunção do tendão tibial posterior (DTTP) é uma condição comum entre as patologias do pé e tornozelo. …
Lesões do Ligamento Colateral Medial O ligamento colateral medial situa-se entre o côndilo medial do fêmur até o côndilo medial da tíbia. Sua …
Fratura de escafóide As fraturas de escafóide interferem diretamente na funcionalidade. São pontos chave para uma boa recuperação a abordagem no tempo certo …
Fraturas de Platô Tibial Fraturas do platô tibial podem ser graves e gerar grande perda funcional ao joelho acometido. Por isso necessitam de …
Síndrome do Impacto Femoroacetabular A síndrome do Impacto Femoroacetabular (IFA) costuma ser um importante acometimento da articulação do quadril, resultando em limitações funcionais …
Tendinopatia patelar A Tendinopatia Patelar (TP) costuma ser um importante acometimento da articulação do joelho, frequentemente apresentada como dor anterior na articulação, resulta …
Síndrome da Dor Femoropatelar Síndrome da Dor Femoropatelar é um termo geral usado para descrever a dor retropatelar. É uma condição persistente que …