Tendinopatias do Tendão Tibial Posterior A disfunção do tendão tibial posterior (DTTP) é uma condição comum entre as patologias do pé e tornozelo. …
A dor localizada na região medial do joelho muitas vezes é consequência de alguma alteração estrutural primária. O desconforto, em si, pode ser proveniente de degenerações da cartilagem ou menisco que, consequentemente, levam à sobrecarga de tecidos adjacentes. Esse é o caso da tendinopatia da pata de ganso.
Por: Carolina Lins
A tendinopatia de pata de ganso é uma das condições mais comuns que acometem os tecidos moles do joelho. Com manifestações inferomediais no joelho, alguns fatores de risco estão associados a essa patologia como idade, presença de osteoartrites e obesidade.
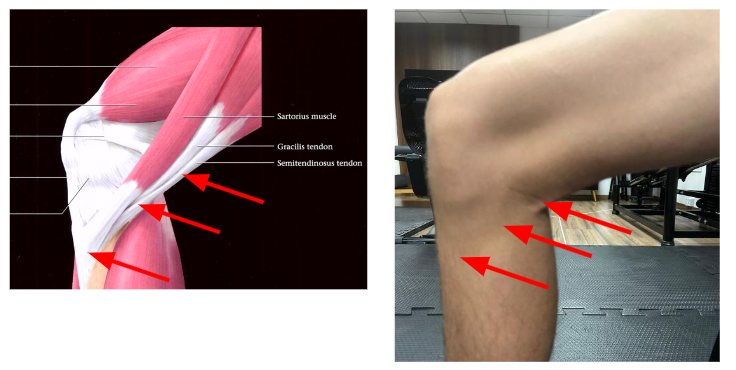
A inserção combinada dos tendões dos músculos sartório, grácil e semitendinoso, aproximadamente 5 cm distalmente da porção medial da articulação do joelho (Figura 1), forma uma estrutura parecida com a membrana natatória do ganso, razão pela qual os anatomistas a denominaram de “pata de ganso”, ou, do latim, pes anserinus (Helfenstein M et al, 2010).
Esses músculos são flexores do joelho tendo influência secundária na rotação interna da tíbia, protegendo o joelho contra rotação e também contra um estresse em valgo. Além disso, o local possui a bursa anserina, também chamada de bursa intertendinosa, sendo uma das 13 bursas ao redor do joelho e está localizada logo abaixo do pes anserinus. Ela geralmente não se comunica com a articulação do joelho (Helfenstein M et al, 2010).
Também conhecida como Pes Anserinus tendinitis bursitis syndrome (PATBS), a tendinopatia da pata de ganso é comumente acompanhada de bursite, pois abaixo do encontro dos tendões se localiza a bursa da pata de ganso. Esta foi descrita pela primeira vez em 1937 por Moschcowitz, que identificou a dor medial em mulheres ao subir e descer escadas, ou ao se levantarem de cadeiras, com dificuldade de flexionar seus joelhos.
A etiologia está ligada a diversas situações como traumas diretos, sobrecargas mecânicas e osteoartrites mediais de joelho. Pacientes também apresentaram retrações musculares posteriores, plicas sinoviais ativas, lesões meniscais e alinhamentos em valgo de joelho. Diversos autores associaram o diabetes mellitus em grande parte dos casos de tendinopatia de pata de ganso (Cohen SE et al, 1997).
Esportes como basquete, corrida de longa distâncias e esportes com raquetes são considerados os de maior risco para a patologia (Sapp GH, Herman DC, 2018; Safran MR, Fu FH, 1995).
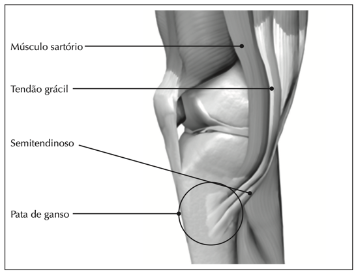
A pata de ganso é formada por três músculos: semitendíneo ou semitendinoso, grácil e o músculo sartório. Todos se inserem na face anteromedial da tíbia. Esses tendões se alocam na seguinte sequência: sartório, grácil e semitendinoso, de anterior para posterior (Zhong et al, 2018). Além disso, embaixo da inserção dos três músculos está localizada a bursa da pata de ganso.
Zhong et al (2018) classificaram a maneira como os músculos da pata de ganso se organizam (Figura 2).
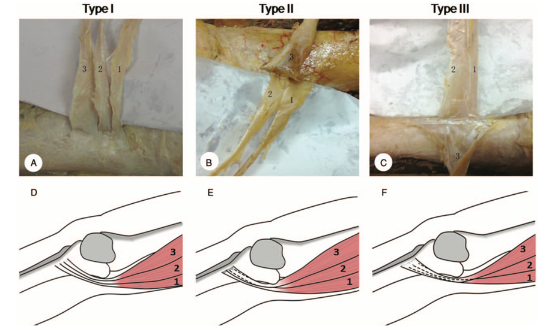
O resultado de mensurações demonstrou que o tendão semitendinoso é o maior deles, com comprimento de 146.49 ± 12.83 mm. Já o segundo maior é o tendão do músculo grácil, medindo 124.62±8.86 mm. Por último, o tendão sartóri, com 44.09±4.29 mm, é o menor deles (Zhong et al, 2018). Outra informação interessante é sobre o ângulo entre a pata de ganso e o tubérculo tibial, quantificado em 50.46 ± 8.96° (variando de 40.50° a 63.13°).
A principal função da pata de ganso é a flexão do joelho, porém com papel secundário de rotação interna da tíbia. De forma isolada, a origem do músculo sartório é na espinha ilíaca anterossuperior e sua inserção na tuberosidade da tíbia.
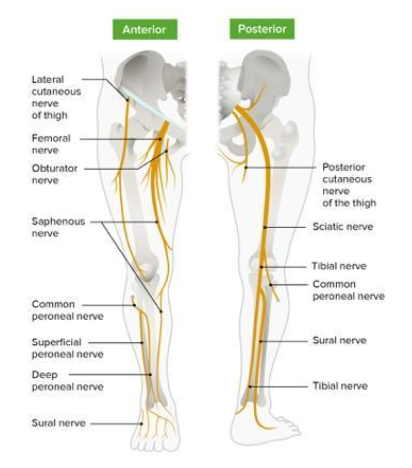
É inervado pelo nervo femoral (Figura 3) e realiza a flexão, rotação lateral e abdução do quadril; flexão e rotação medial do joelho. O músculo grácil tem sua origem na sínfise púbica e sua inserção na extremidade proximal da tíbia. Tem sua inervação pelo nervo obturatório (Figura 3) e realiza adução, flexão e rotação lateral do quadril; flexão e rotação medial do joelho. Em relação ao semitendinoso, é inervado pelo nervo isquiático (Figura 3), tendo sua origem na tuberosidade isquiática e inserção na tuberosidade da tíbia. Tem como ação a rotação medial, extensão e adução da coxa; flexão e rotação medial do joelho (Neumann D. A., 2006).
Para falarmos de biomecânica da pata de ganso devemos ter um olhar global de toda a articulação do joelho. Ela oferece uma grande estabilidade medial, juntamente com o ligamento colateral medial (Figura 4). Basicamente a pata de ganso controla a rotação externa e estresse em valgo do joelho (Neumann, 2006).
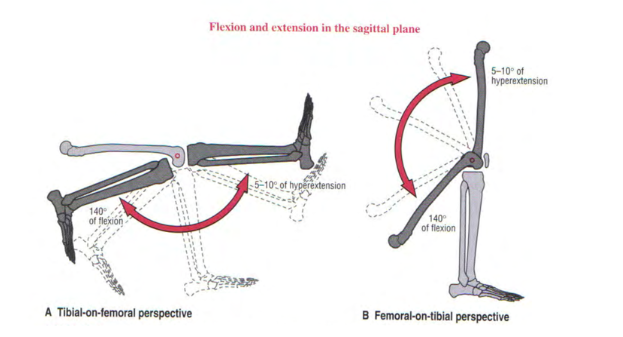
Segundo Neumann (2006), no plano sagital o joelho realiza flexão e extensão e quando em leve flexão ocorrem os movimentos de rotação interna e externa no plano horizontal. Esses movimentos no plano horizontal ocorrem de forma passiva entre 6° e 7°. Quando o joelho está a 90° de flexão, essa amplitude aumenta para 40° a 50° totais de amplitude de movimento. A amplitude de movimento em flexão e extensão (Figura 5) depende muito de fatores como idade e gênero, mas geralmente em indivíduos saudáveis ela varia de 130° a 140° de flexão e 5° a 10° de hiperextensão (Neumann, 2006).
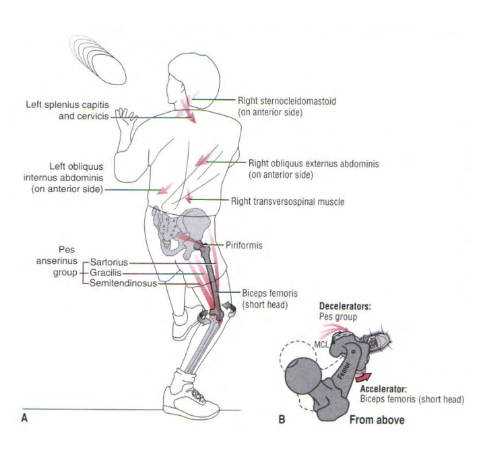
Alvarez-Nemegyei J e Canoso JJ (2004), realizaram um grande estudo com mais de 10.000 pessoas, e nele detectaram a prevalência da tendinopatia da pata de ganso em 1% de um terço desses indivíduos. Foi observada e associada a osteoartrite em 90% dos casos encontrados. Além disso, mulheres obesas idosas, com geno valgo e pé plano possuem maior incidência dessa condição (Helfenstein M et al, 2010).
Fatores de risco
Os fatores de risco relacionados à tendinopatia de pata de ganso estão relacionados à peso, gênero, idade e doenças prévias no joelho (Pompan DC, 2016). Diversos autores apontam que mulheres obesas e acima de 60 anos estão propensas a desenvolver a condição. Além disso, lesões de menisco, osteoartrose de joelho, lesão de ligamento colateral medial estão na lista de fatores de risco. O diabetes mellitus também é considerado, como uma doença sistêmica, um fator de risco para essa lesão (Pompan DC, 2016; Helfenstein M et al, 2010).
3. Amplitude de movimento de flexão e extensão do joelho:
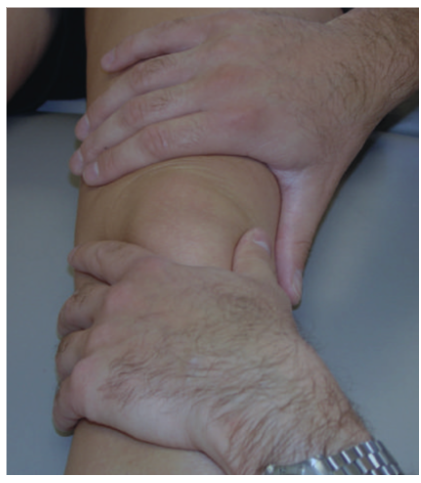
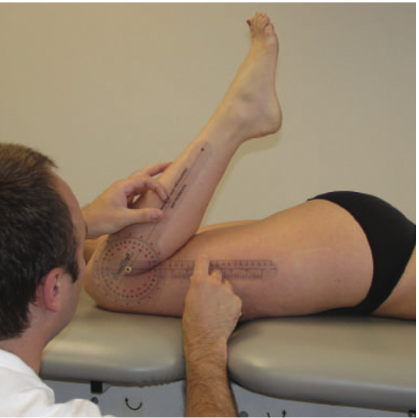
É comum que os portadores de tendinopatias de pata de ganso apresentem perda de amplitude de movimento, principalmente da flexão de joelho. Por isso durante a avaliação é relevante quantificar essa perda através da goniometria. Com o paciente de decúbito ventral, fisioterapeuta solicita a máxima amplitude de movimento em flexão (Figura 8): utilizando goniômetro, sendo o eixo localizado na interlinha medial, braço fixo na direção do fêmur e braço móvel na direção da fíbula. Para extensão, o paciente deverá se posicionar em decúbito ventral com o membro inferior para fora da maca desde a região suprapatelar. O goniômetro deverá ser posicionado da mesma maneira.
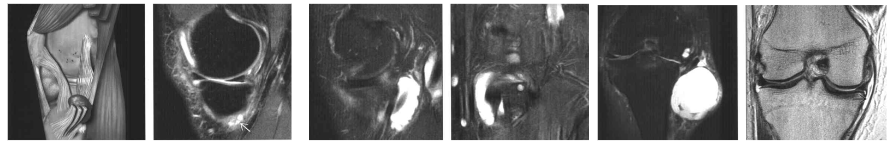
4. Exames por imagem: A ressonância nuclear magnética nos ajuda na precisão do diagnóstico da burso-tendinopatia da pata de ganso. Além disso, nos ajuda a entender a condição do joelho em si, de forma generalizada (Figura 9).
5. Questionários de função reportada: são ferramentas importantes que ajudam no entendimento da função, sob a perspectiva do paciente. Para pacientes com tendinopatia de pata de ganso, uma opção de questionário de autorrelato à disposição dos fisioterapeutas brasileiros é o LEFS-Brasil. Ele apresenta excelente confiabilidade e alta consistência interna. É considerado um instrumento confiável e fácil de ser aplicado tanto para pesquisa quanto para reabilitação de pacientes com osteoartrite de joelho. Com nota de corte de 48 pontos, o LEFS-Brasil pode identificar comprometimento funcional grave de pacientes com osteoartrose de joelho. É considerada uma ferramenta para documentar resultados de intervenções, bem como estabelecer padrões clínicos, auxiliar na definição de metas no tratamento e mensurar o progresso funcional do indivíduo (Santos JPM et al, 2017).
6. Testes funcionais: Os testes de desempenho funcional são ferramentas dinâmicas utilizadas para avaliar a função do corpo em geral. Esses testes são úteis pois combinam componentes múltiplos, como força muscular, controle neuromuscular e estabilidade articular, que podem estar comprometidos na presença de lesão (Docherty et al, 2005). Sugiro, nos casos de tendinopatias de pata de ganso o Y-balance Test:
a) SEBT (Modified-Star Excursion Balance Test) ou Y-Balance Test (Figura 10): é um teste funcional que exige força muscular, flexibilidade e propriocepção. Mensura o desempenho físico, equilíbrio dinâmico e riscos de lesões nos membros inferiores. Os valores de confiabilidade intra-examinador variam de 0,67 e 0,97 enquanto inter-examinador varia entre 0,35 e 0,93 (Plisky et al, 2009). Um olhar mais atento deve ser voltado para o valgo dinâmico nos pacientes com tendinopatias de pata de ganso, uma vez que essa é uma situação mais comum na população estudada.
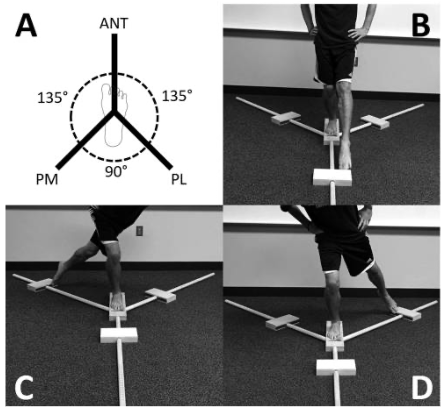
O teste deverá ser desconsiderado quando o participante:
1- Não conseguir manter-se na posição de apoio unilateral;
2- Levantar ou mover o pé da posição na plataforma;
3- Descarregar peso com o pé de alcance;
4- Falhar ao retornar o pé de alcance para o início posição;
5- Retirar a mão da cintura durante a execução do teste.
Os estudos sobre reabilitação de tendinopatia de pata de ganso apresentam um olhar mais médico do que fisioterapêutico. Segundo Sarifakioglu B et al (2016), a intervenção conservadora para a fase aguda na doença sugere repouso, crioterapia e uso de anti-inflamatórios não-hormonais de curta duração (desde que não tenha nenhuma contraindicação para o paciente).
Do ponto de vista funcional, o tratamento conservador deve ser focado na recuperação da força muscular e amplitude de movimento do joelho e treino sensório-motor do membro inferior como um todo. Além disso, devemos encorajar os pacientes a enfrentar o processo de perda de peso.
Tratamentos passivos baseados em eletroterapia podem fazer parte do processo associado ao tratamento ativo, como em todas as abordagens de tendinopatias em geral. Para ganho de amplitude de movimento são recomendadas técnicas de terapia manual como as do conceito Maitland (Figura 11 e 12). Tanto a flexão como a extensão de joelho devem ser promovidas. Quanto mais oferecermos mobilidade, melhor.
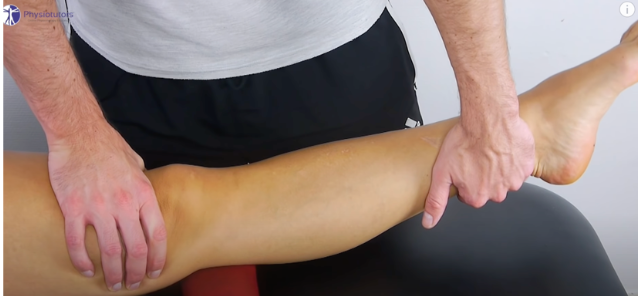

O ganho de força, principalmente da musculatura flexora do joelho, é de suma importância na reabilitação das tendinopatias de pata de ganso. A exposição deve ser gradativa, com a tolerância do paciente. Além disso, o fisioterapeuta deve sempre buscar exercícios integrados, visando o fortalecimento de todo o membro inferior, além do uso da eletroestimulação neuromuscular associada aos exercícios.
Quanto ao treino sensório-motor, uma revisão sistemática com meta-análise recente concluiu que o treino de equilíbrio melhora a funcionalidade, instabilidade e equilíbrio dinâmico (Mollà-Casanova et al, 2021). Plataformas instáveis aumentam a oscilação do centro de massa e, além disso, apresentam um grande desafio ao sistema de controle sensório-motor.
Os parâmetros de atividade muscular são diferentes quando em solos estáveis e instáveis, sendo essa bem maior quando em solos instáveis (Pohl T et al.,2020). O início deste trabalho deve acontecer em fase intermediária de recuperação, levando em consideração a tolerância do paciente, em relação ao controle de dor e edema.
O treino sensório-motor em solos instáveis pode e deve ser associado a outras fontes perturbadoras como aumento de carga, velocidade de execução, e até mesmo altura em casos de salto. Não há descrito na literatura nenhuma restrição quanto ao uso de superfícies instáveis como método de reabilitação de patologias dos membros inferiores.
O que devemos levar em conta é a capacidade do paciente de realizar as tarefas propostas no treino sensório-motor. Normalmente, os pacientes com tendinopatias de pata de ganso são sedentários e obesos. Portanto, é importante a familiarização e encorajamento do paciente para as tarefas apresentadas nessa fase da reabilitação.
Infelizmente, esse ainda é um tema com grande falha na reabilitação. São poucos os estudos bem conduzidos e específicos correlacionando órteses/palmilhas e patologias que causam deformidades como as osteoatrites de joelho.
Uma revisão sistemática Cochrane foi conduzida em 2015 para avaliar o papel das órteses de joelho e palmilhas nas osteoartrites de joelho, bem como seus efeitos benéficos e maléficos. Foram inclusos 13 estudos com pacientes com artrose precoce e avançada, tratados com órteses valgizantes de joelho, palmilhas com aumento de cunha lateral e/ou neutras, uso contínuo ou esporádico de calçados rígidos, e grupos controle.
Os achados foram inconclusivos para os benefícios de órteses valgizantes. Já as palmilhas com aumento de cunha lateral foram mais efetivas que as neutras. Finalmente, de acordo com a revisão sistemática, a opção por órtese ainda é obscura, sem dados a longo prazo (Duivenvoorden T, 2015).
De acordo com Mohseni M et al em sua última atualização no StatPearls em 2023, a cirurgia é reservada para casos de falha no tratamento conservador. Há descrito na literatura o esvaziamento da bursa da pata de ganso, bem como sua extração para alívio dos sintomas (Mohseni M et al, 2023).
Tempo de tratamento e metas a traçar com o paciente
A literatura não nos traz um tempo exato de tratamento para as tendinopatias da pata de ganso. Tudo vai depender do engajamento do paciente, da aliança terapêutica criada com o fisioterapeuta, dos objetivos alinhados entre ambos e principalmente, se os critérios de alta e retorno ao esporte foram atingidos.
Ainda temos um grande número de profissionais e pacientes que baseiam a alta somente nas variáveis dor e edema. Ao quantificarmos outras variáveis como função reportada e aplicada, e a percepção do paciente em relação ao tratamento e sua melhora, poderemos cada vez mais atingir metas palpáveis e plausíveis com o paciente.
Critérios de retorno ao esporte
Não foram encontrados na literatura critérios de retorno ao esporte específicos para pacientes de tendinopatia de pata de ganso. Testes esportivos podem ser realizados de acordo com a demanda esportiva do atleta, como, por exemplo, testes de salto, para avaliação do controle de valgo em aterrissagem ou mudanças de direção.
Caso seja possível o acesso à dinamometria isocinética ou isométrica, é de grande valia a quantificação de força da musculatura flexora e adutora do joelho e quadril. Porém, é válido ressaltar que ainda é um assunto pouco explorado e estudado por pesquisadores e, neste momento, aguardamos novos estudos para que possamos ser mais assertivos nos comentários.
Enfim, revisar e comparar os parâmetros coletados no início do tratamento, como os questionários de função reportada, força muscular e testes funcionais serão fundamentais para essa tomada de decisão. Além disso, pelo perfil do paciente em questão, devemos encorajá-los a manterem-se ativos, na busca pela perda de peso e qualidade de vida.
Alvarez-Nemegyei J, Canoso JJ. Evidence-Based Soft Tissue Rheumatology IV: Anserine Bursitis. J Clin Rheumatol. 2004 Aug;10(4):205-6.
Alvarez-Nemegyei J, Peláez-Ballestas I, Goñi M, Julián-Santiago F, García-García C, Quintana R, Silvestre AM, García-Olivera I, Mathern NA, Loyola-Sanchez A, Conti S, Sanabria AJ, Pons-Estel BA. Prevalence of rheumatic regional pain syndromes in Latin-American indigenous groups: a census study based on COPCORD methodology and syndrome-specific diagnostic criteria. Clin Rheumatol. 2016 Jul;35 Suppl 1(Suppl 1):63-70.
Brookler MI, Mongan ES. Anserina bursitis. A treatable cause of knee pain in patients with degenerative arthritis. Calif Med. 1973 Jul;119(1):8-10.
Cohen SE, Mahul O, Meir R, Rubinow A. Anserine bursitis and non-insulin dependent diabetes mellitus. J Rheumatol. 1997 Nov;24(11):2162-5.
Creighton A, Stecco A, Whitelaw A, Probst D, Hunt D. Fascial Manipulation method as a treatment for pain, atrophy and skin depigmentation after pes anserine bursa corticosteroid injection: A case report. J Bodyw Mov Ther. 2020 Oct;24(4):280-285.
Diagnostic and surgical imaging anatomy. Musculoskeletal / B.J. Manaster et al.; managing editor, R. Kent Sanders. – 1st ed.
Diagnostic imaging, orthopaedics / David W. Stoller, Phillip F.J. Tirman, Miriam A. Bredella; Salvador Beltran, medical illustrator- 1st ed
Duivenvoorden T, Brouwer RW, van Raaij TM, Verhagen AP, Verhaar JAN, Bierma-Zeinstra SMA. Braces and orthoses for treating osteoarthritis of the knee.Cochrane Database of Systematic Reviews 2015, Issue 3. Art. No.: CD004020.
Forbes JR, Helms CA, Janzen DL. Acute pes anserine bursitis: MR imaging. Radiology. 1995 Feb;194(2):525-7.
Gnanadesigan N, Smith RL. Knee pain: osteoarthritis or anserine bursitis? J Am Med Dir Assoc. 2003 May-Jun;4(3):164-6.
Hall FM, Joffe N. CT imaging of the anserine bursa. AJR Am J Roentgenol. 1988 May;150(5):1107-8.
Handy JR. Anserine bursitis: a brief review. South Med J. 1997 Apr;90(4):376-7.
Helfenstein M, Kuromoto J. Anserine syndrome. Rev Bras Reumatol. 2010 May-Jun;50(3):313-27.
Hemler DE, Ward WK, Karstetter KW, Bryant PM. Saphenous nerve entrapment caused by pes anserine bursitis mimicking stress fracture of the tibia. Arch Phys Med Rehabil. 1991 Apr;72(5):336-7.
Houpt JB, Pritzker KP, Alpert B, Greyson ND, Gross AE. Natural history of spontaneous osteonecrosis of the knee (SONK): a review. Semin Arthritis Rheum. 1983 Nov;13(2):212-27.
Huang TW, Wang CJ, Huang SC. Polyethylene-induced pes anserinus bursitis mimicking an infected total knee arthroplasty: a case report and review of the literature. J Arthroplasty. 2003 Apr;18(3):383-6.
Hubbard MJ, Hildebrand BA, Battafarano MM, Battafarano DF. Common Soft Tissue Musculoskeletal Pain Disorders. Prim Care. 2018 Jun;45(2):289-303.
Kerlan RK, Glousman RE. Tibial collateral ligament bursitis. Am J Sports Med. 1988 Jul-Aug;16(4):344-6.
LaPrade RF. The anatomy of the deep infrapatellar bursa of the knee. Am J Sports Med. 1998 Jan-Feb;26(1):129-32.
Larsson LG, Baum J. The syndrome of anserina bursitis: an overlooked diagnosis. Arthritis Rheum. 1985 Sep;28(9):1062-5.
Larsson LG, Baum J. The syndromes of bursitis. Bull Rheum Dis. 1986;36(1):1-8.
Matsumoto K, Hukuda S, Ogata M. Juxta-articular bone cysts at the insertion of the pes anserinus. Report of two cases. J Bone Joint Surg Am. 1990 Feb;72(2):286-90.
Michael M; Ahmed M; Charles G.Treasure Island (FL): StatPearls Publishing; 2023 Jan.
Mollà-Casanova et al. Clin Rehabil. 2021 Dec;35(12):1694-1709.
NETTER’S ORTHOPAEDIC CLINICAL EXAMINATION: AN EVIDENCE-BASED APPROACH, THIRD EDITION, 1600 John F. Kennedy Blvd. Ste. 1800, Philadelphia, PA 19103-2899, ISBN: 978-0-323-34063-2.
Neumann D. A. Cinesiologia do aparelho musculoesquelético: fundamentos para a reabilitação física. 2006, Ed. Guanabara koogan, Rio de Janeiro
Pompan DC. Pes Anserine Bursitis: An Underdiagnosed Cause of Knee Pain in Overweight Women. Am Fam Physician. 2016 Feb 01;93(3):170.
Rennie WJ, Saifuddin A. Pes anserine bursitis: incidence in symptomatic knees and clinical presentation. Skeletal Radiol. 2005 Jul;34(7):395-8.
Safran MR, Fu FH. Uncommon causes of knee pain in the athlete. Orthop Clin North Am. 1995 Jul;26(3):547-59.
Santos JPM et al. Use of the Lower Extremity Functional Scale (LEFS-Brazil) questionnaire compared to Lequesne Algofunctional Index for definition of knee and hip osteoarthritis severity. Rev Bras Reumatol. 2017;57(3):274–277
Sapp GH, Herman DC. Pay Attention to the Pes Anserine in Knee Osteoarthritis. Curr Sports Med Rep. 2018 Feb;17(2):41.
Sarifakioglu B, Afsar SI, Yalbuzdag SA, Ustaömer K, Bayramoğlu M. Comparison of the efficacy of physical therapy and corticosteroid injection in the treatment of pes anserine tendino-bursitis. J Phys Ther Sci. 2016 Jul;28(7):1993-7.
Tschirch FT, Schmid MR, Pfirrmann CW, Romero J, Hodler J, Zanetti M. Prevalence and size of meniscal cysts, ganglionic cysts, synovial cysts of the popliteal space, fluid-filled bursae, and other fluid collections in asymptomatic knees on MR imaging. AJR Am J Roentgenol. 2003 May;180(5):1431-6.
Voorneveld C, Arenson AM, Fam AG. Anserine bursal distention: diagnosis by ultrasonography and computed tomography. Arthritis Rheum. 1989 Oct;32(10):1335-8.
Yagi S, Sata M. Rupture of pes anserine bursa in a patient with pes anserine pain syndrome due to osteoarthritis. J Med Invest. 2019;66(1.2):211-212.
Yoon HS, Kim SE, Suh YR, Seo YI, Kim HA. Correlation between ultrasonographic findings and the response to corticosteroid injection in pes anserinus tendinobursitis syndrome in knee osteoarthritis patients. J Korean Med Sci. 2005 Feb;20(1):109-12.
Zhao H, Maheshwari AV, Kumar D, Malawer MM. Giant cell tumor of the pes anserine bursa (extra-articular pigmented villonodular bursitis): a case report and review of the literature. Case Rep Med. 2011;2011:491470.
Zhong et al. Medicine (2018) 97:15
Mais do E-fisio
Tendinopatias do Tendão Tibial Posterior A disfunção do tendão tibial posterior (DTTP) é uma condição comum entre as patologias do pé e tornozelo. …
Lesões do Ligamento Colateral Medial O ligamento colateral medial situa-se entre o côndilo medial do fêmur até o côndilo medial da tíbia. Sua …
Fratura de escafóide As fraturas de escafóide interferem diretamente na funcionalidade. São pontos chave para uma boa recuperação a abordagem no tempo certo …
Fraturas de Platô Tibial Fraturas do platô tibial podem ser graves e gerar grande perda funcional ao joelho acometido. Por isso necessitam de …
Síndrome do Impacto Femoroacetabular A síndrome do Impacto Femoroacetabular (IFA) costuma ser um importante acometimento da articulação do quadril, resultando em limitações funcionais …
Tendinopatia patelar A Tendinopatia Patelar (TP) costuma ser um importante acometimento da articulação do joelho, frequentemente apresentada como dor anterior na articulação, resulta …
Síndrome da Dor Femoropatelar Síndrome da Dor Femoropatelar é um termo geral usado para descrever a dor retropatelar. É uma condição persistente que …