Tendinopatias do Tendão Tibial Posterior A disfunção do tendão tibial posterior (DTTP) é uma condição comum entre as patologias do pé e tornozelo. …
Os traumas envolvendo membros superiores (MMSS), de uma forma geral, merecem atenção tanto para o diagnóstico quanto para o tratamento, uma vez que estão diretamente relacionados à funcionalidade dos pacientes (ESCHWEILER et al., 2022).
As fraturas de escafóide correspondem a uma pequena porcentagem dos traumas de MMSS, mas a maior porcentagem das fraturas de ossos do carpo. Esse tipo de fratura requer cuidado especial para o diagnóstico e tratamento. Os erros em qualquer uma destas fases é bastante comum e aumentam o índice de complicações na recuperação (BOEDDRICH et al., 2023).
Os indivíduos que sofrem a fratura do escafóide, tendem a retornar às atividades de vida diária bem, assim como à atividade esportiva sem déficits significativos, quando o caso é conduzido corretamente desde a situação de trauma (GARCÍA-GONZÁLEZ et al., 2023).
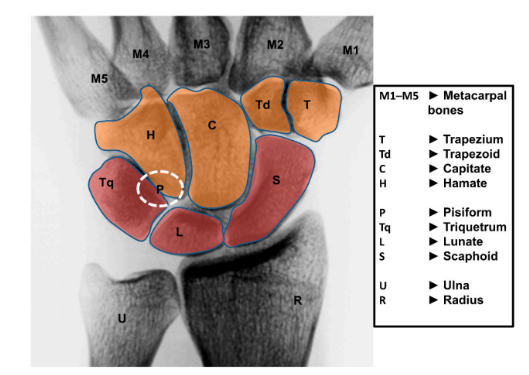
O escafóide pertence a primeira fileira dos ossos do carpo, fazendo contato com quatro ossos, além do rádio. Seu nome originou da vaga semelhança desse osso com um barco (do grego scaphoeides, “como um barco”) (NEUMANN, 2011).
Artrocinemática
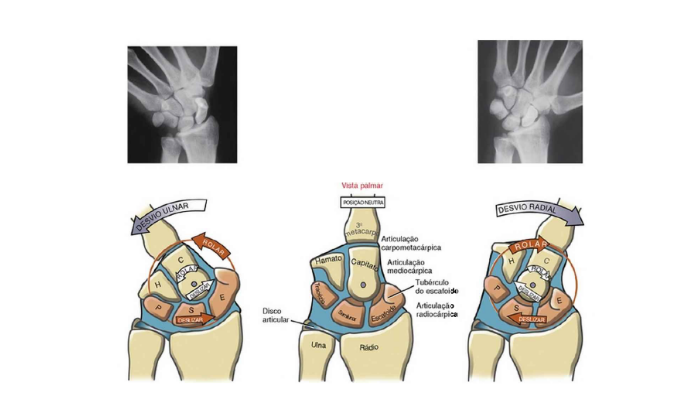
O carpo constitui duas articulações primárias: radiocárpica e mediocárpica. Entre os ossos adjacentes existem as articulações intercárpicas, que contribuem com os movimentos do punho por meio do deslizamento e rotação (NEUMANN, 2011). A articulação radiocárpica é composta pela superfície distal do rádio e um disco articular adjacente, também chamado de fibrocartilagem triangular. Os componentes distais são as superfícies proximais convexas do escafóide e do semilunar. O piramidal também pode ser considerado parte, pois quando em desvio ulnar completo, sua superfície medial faz contato com o disco articular (NEUMANN, 2011).
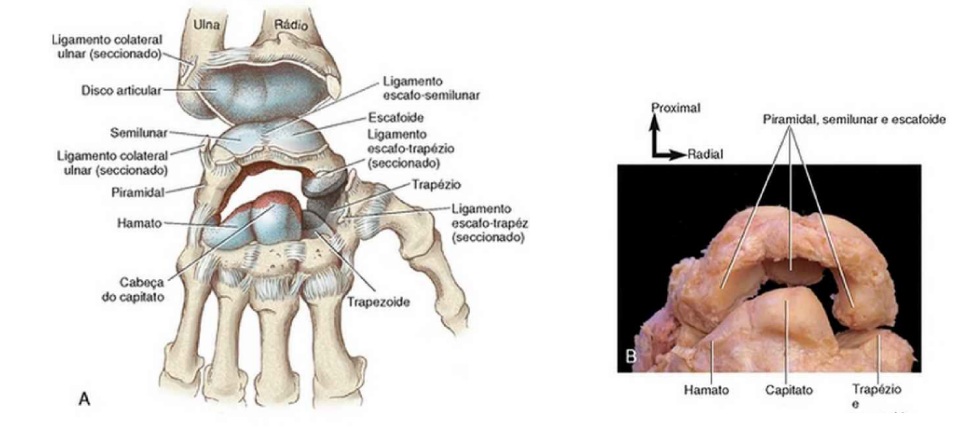
O disco articular é responsável por dissipar cerca de 20% da carga compressiva recebida pelo punho. O escafóide e o semilunar, por sua vez, distribuem os 80% restantes para o rádio (NEUMANN, 2011). A articulação mediocárpica, é a articulação localizada entre a fileira próxima e distal dos ossos do carpo. Esta pode ser dividida em compartimento articular lateral e medial. O compartimento medial é formado pela cabeça do capitato e pelo hamato, que se encaixam no recesso côncavo formado pelo escafóide, semilunar e piramidal. O compartimento lateral é formado pela junção do polo distal do escafóide com a superfície do trapézio e trapezóide (NEUMANN, 2011).
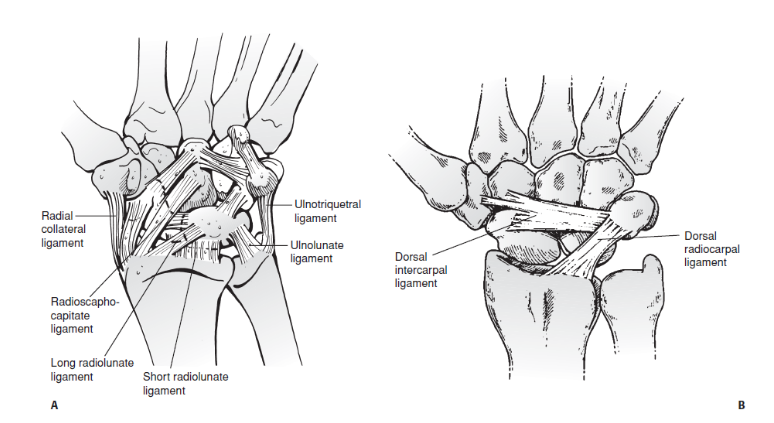
Os ligamentos do punho são essenciais para a manutenção do alinhamento intercárpico e para a transferência de forças, uma vez que quando produzidas pelos músculos e armazenadas nos ligamentos estendidos geram um importante controle para a artrocinemática do punho (NEUMANN, 2011). E podem ser classificados como intrínsecos ou extrínsecos. Os ligamentos extrínsecos apresentam pontos de fixação proximal no antebraço e se fixam distalmente dentro do punho. Já os ligamentos intrínsecos apresentam pontos de fixação proximal e distal dentro do punho (NEUMANN, 2011).


Musculatura
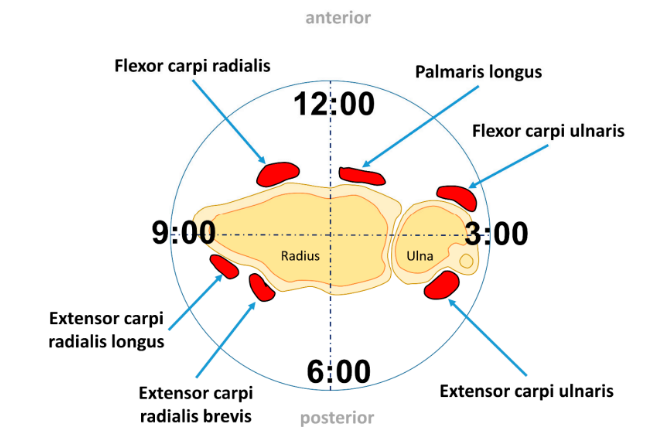
Os músculos responsáveis por auxiliar nos movimentos do punho, estão situados no antebraço. Os músculos situados no lado dorsal, são responsáveis pela extensão, enquanto os do lado palmar, pela flexão (NEUMANN, 2011). Entre tantos músculos localizados no antebraço, seis tem sua inserção nos ossos do carpo ou na base dos metacarpos. Eles são dedicados exclusivamente ao punho e incluem, no lado anterior o flexor radial do carpo (FRC), flexor ulnar do carpo (FUC) e palmar longo (PL). No lado posterior, estão três músculos primários extensores do punho: Extensor radial longo do carpo (ERLC), extensor radial curto do carpo (ERCC) e extensor ulnar do carpo (EUC). Eles têm braços de momento maiores em torno dos eixos do punho (NEUMANN, 2011).
Osteocinemática
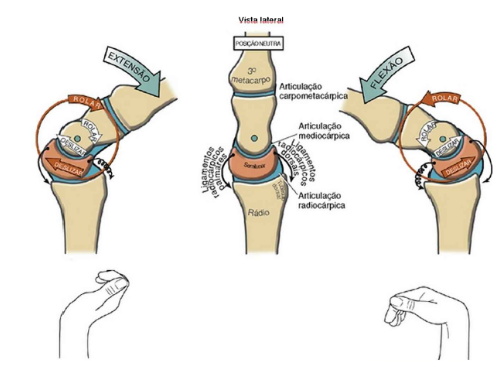
A osteocinemática é definida por meio de dois graus de liberdade: flexão-extensão e desvio ulnar-radial. O punho se move no plano sagital cerca de 130 a 160 graus. Em média, o punho flete de 0 a 70-85 graus, e se estende de 0 a 60-75 graus. A flexão total normalmente excede a extensão em cerca de 10-15 graus. A amplitude final da extensão é limitada naturalmente pela rigidez dos ligamentos radiocarpicos palmares espessos (NEUMANN, 2011).
O punho se move no plano frontal, aproximadamente, 50 a 60 graus. O desvio radial e ulnar do punho é mensurado como o ângulo entre o rádio e a haste longa (diáfise) do terceiro metacarpo. O desvio ulnar ocorre a partir de 0 grau até cerca de 35-45 graus. O desvio radial ocorre a partir de 0 grau até cerca de 15-20 graus. Principalmente por conta da inclinação ulnar do rádio distal.
O valor máximo da amplitude do desvio ulnar é normalmente o dobro do valor máximo do desvio radial. O eixo de rotação para os movimentos do punho é através da cabeça do capitato. Geralmente, o eixo segue em uma direção quase medial-lateral para a flexão e extensão, e em sentido quase ântero-posterior para desvio radial e ulnar (NEUMANN, 2011). A amplitude de movimento funcional fica entre 50 a 80% da amplitude máxima. A amplitude de movimento funcional fica entre 50 a 80% da amplitude máxima.
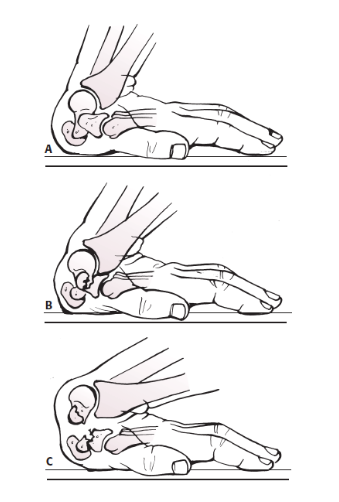
O escafóide tem uma característica bastante particular com relação aos demais ossos. O seu suprimento sanguíneo é provido de duas fontes:
– Fonte primária: Grupo de vasos que entra na superfície dorsal do pólo distal, fornecendo a contribuição mais significativa para a vascularização do escafóide. Devido a essa característica é que o pólo proximal depende de um fluxo retrógrado.
– Fonte secundária: grupo de vasos que penetra através do aspecto palmar e do polo distal (GELBERMAN & MENON, 1980; SABBAGH, MORSY & MORAN, 2019).
Para mais informações consulte esse link aqui.


Entre as fraturas dos ossos do carpo, as de escafóide equivalem a aproximademente 60%, sendo as mais comuns, seguidas das fraturas do pisiforme (25%) e as do hamato (5%) (ZANDER et al., 2023). O mecanismo de lesão mais comumente encontrado, independente da idade, é queda com a mão estendida durante a prática esportiva (JØRGSHOLM et al., 2020), no entanto o trauma direto ou carga axial com o punho em posição neutra também são situações possíveis (FOWLER & HUGHES, 2015).
A fratura de escafóide atinge majoritariamente homens jovens, 20-29 anos. As mulheres aparecem em uma menor proporção e normalmente sofrem a fratura quando são mais jovens, entre 10-19 anos. As crianças, são ainda menos acometidas, e está entre 11-15 anos a maior incidência (JØRGSHOLM et al., 2020).
O local mais comum de trauma é o terço médio do escafóide (60-69%), seguido pelas fraturas do terço distal (17- 32%), entre as quais se incluem as fraturas de tubérculo e, por último, as fraturas de terço proximal (3-16%) (JØRGSHOLM et al., 2020; ZANDER et al., 2023). Nas crianças, o local mais comumente fraturado, é o terço distal (23-80%).
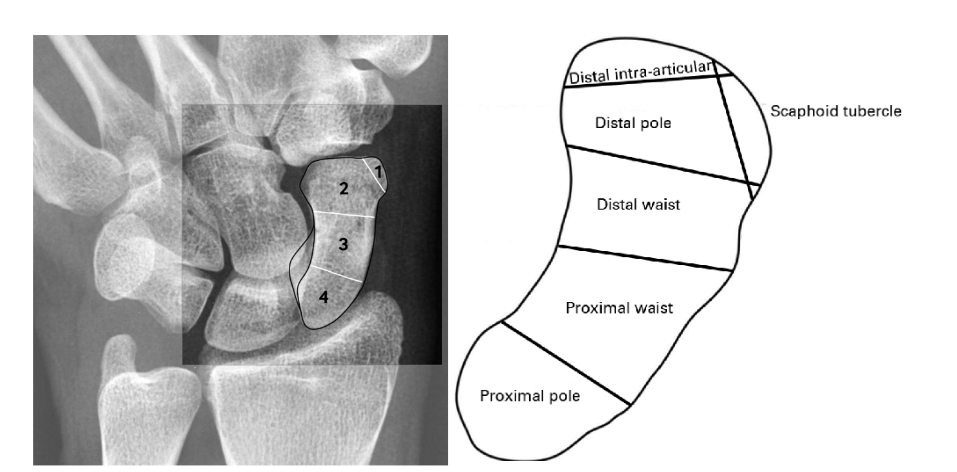
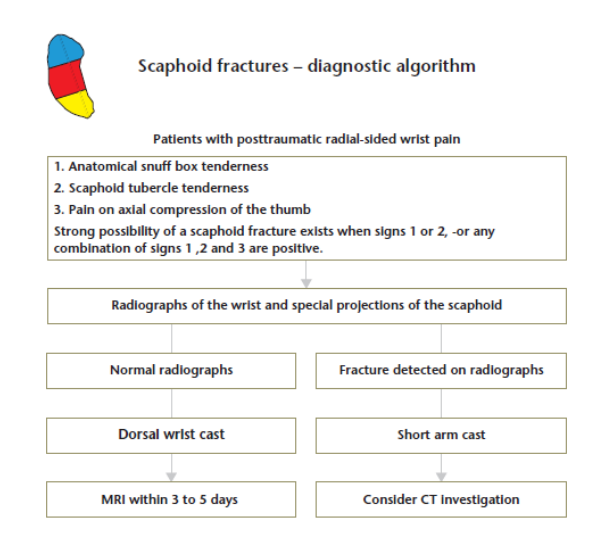
O diagnóstico pode ser feito por exames simples ou mais complexos (JØRGSHOLM et al., 2020; KRASTMAN et al., 2020). As radiografias (RX) iniciais apresentam alto índice de falha (25%, aproximadamente). Deste modo, é sempre recomendado que os pacientes com histórico característico relacionado ao mecanismo de fratura associado a um exame clínico positivo, sejam diagnosticados com fratura de escafóide (MD, M & SL, 2019). O grande problema de seguir com esse método é realizar uma imobilização desnecessária. Sendo assim o mais justo seria encaminhar o paciente com suspeita de fratura para a realização de exames mais específicos.
Hoje o melhor exame diagnóstico é a ressonância magnética (RNM), pois ela é capaz de detectar o edema ósseo relacionado a fratura em apenas algumas horas pós-lesão. Além dela, podemos contar com a tomografia computadorizada (TC), a cintilografia óssea e o ultrassom (US) (MALLEE et al., 2015; MD, M & SL, 2019; YIN et al., 2010). Mais recentemente, tem surgido estudos testando a IA (Inteligência Artificial) e o Machine learning (Aprendizado de Máquina), no diagnóstico de fraturas de escafóide. Eles têm apontado resultados promissores para o aprimoramento, a precisão e a eficiência diagnósticas (ORJI et al., 2023).
O diagnóstico clínico é um complemento aos exames de imagem, pois possuem fraca acurácia diagnóstica. São três os testes que podem ser feitos:
– sensibilidade na anatomia da tabaqueira anatômica a palpação;
– sensibilidade na compressão do escafóide;
– sensibilidade na compressão do tubérculo do escafóide (BURROWS et al., 2014).
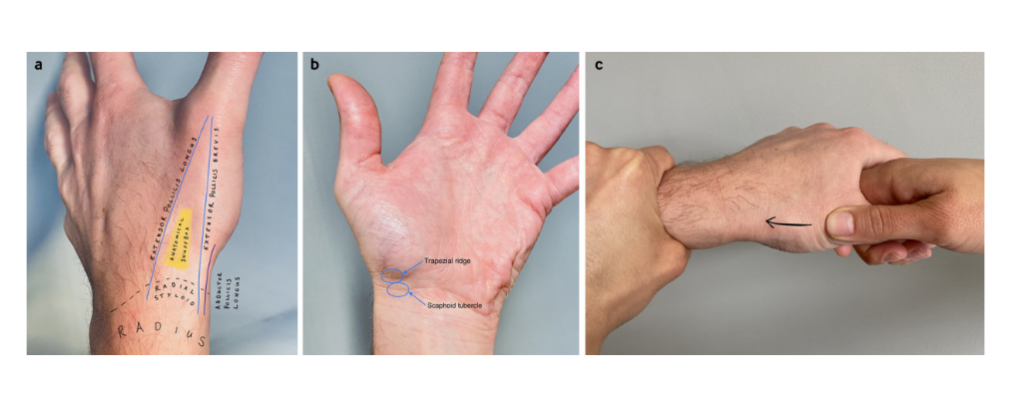
Quanto aos sintomas, os pacientes podem apresentar:
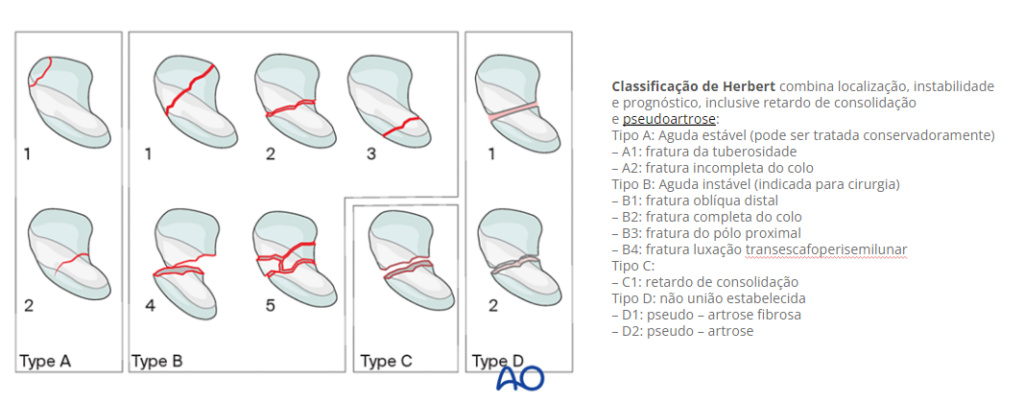
A classificação mais utilizada para as fraturas de escafóide é a classificação de Herbert. Essa classificação é baseada no grau de estabilidade da fratura. As fraturas do tipo A são estáveis e podem ser de tubérculo ou incompletas. As do tipo B são instáveis e subdivididas em distal oblíqua, do colo, do pólo proximal e fratura-luxação transescafo-perilunar. A tipo C é o retardo na consolidação. A tipo D é a pseudoartrose (FOWLER & HUGHES, 2015; TADA et al., 2015).
Temos a classificação de Russe, que julgará as fraturas de escafóide com base na orientação da linha de fratura (horizontal, oblíqua, transversal ou oblíqua vertical). Segundo Russe as fraturas oblíquas são mais instáveis devido às forças de cisalhamento através do local da fratura. Fraturas oblíquas horizontais são mais estáveis, por estarem submetidas a maior força compressiva (FOWLER & HUGHES, 2015).
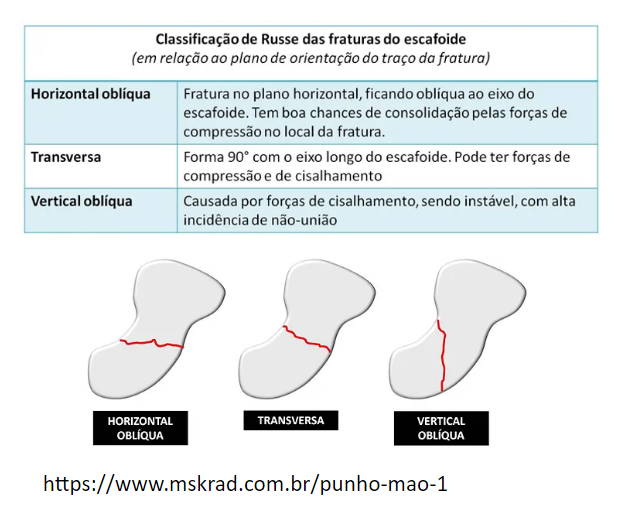
É interessante observar que há uma tendência às fraturas horizontais cicatrizarem mais rapidamente do que as verticais, e estas,+ mais rapidamente do que as transversais (GARALA, TAUB & DIAS, 2016).
Complicações
– Não união: Existe um risco aproximado entre 2% e 5% da fratura de escafóide evoluir para a não união (JØRGSHOLM et al., 2020). A região fraturada interfere nesse desfecho. Apesar da literatura não ser tão clara, as fraturas de pólo proximal (GARALA; TAUB; DIAS, 2016) e terço médio tem maior chance de evoluir para esse tipo de complicação, seguido das fraturas de terço distal (JØRGSHOLM et al., 2020). Com base na literatura atual, a não união do escafóide parece associar-se a uma maior probabilidade de artrite pós-traumática; no entanto, a verdadeira incidência e implicações clínicas da não união são incertas (SELTSER et al., 2020).
– Artrite: Decorrente da má consolidação (KHANFAR et al., 2024).
– Pseudoartrose: Como consequência o paciente pode apresentar edema na região radio-dorsal e dores na região da articulação da mão no caso de esforços e movimentos. O tratamento é cirúrgico e a fisioterapia atuará no pós-operatório tratando edemas, e fortalecendo a musculatura adjacente (SCHODER, 2007).
O tratamento e gerenciamento das fraturas de escafóide dependem do diagnóstico apropriado e encaminhamento para o tratamento, precoce ou tardio, além do tipo de lesão (grau de deslocamento, localização e estabilidade da fratura) (LI et al., 2023; MD, M & SL, 2019). A demora no tratamento aumenta o risco de não união e a necessidade de intervenção cirúrgica. Estudos apontam que quando o tratamento é adiado por 4 semanas, o risco de não união pode aumentar em até 40%, enquanto se iniciado antes de 4 semanas o risco é de 3% (MD, M & SL, 2019).
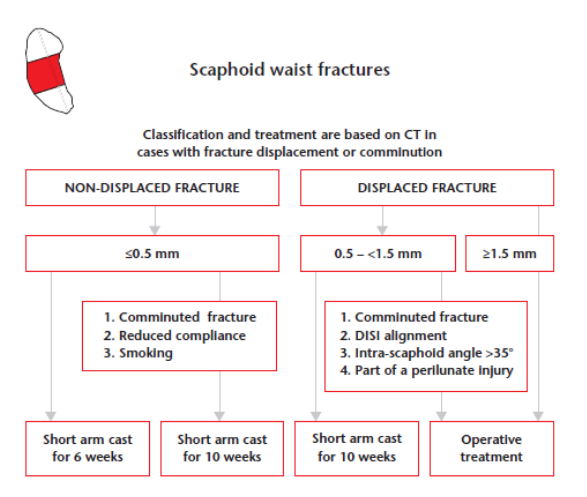
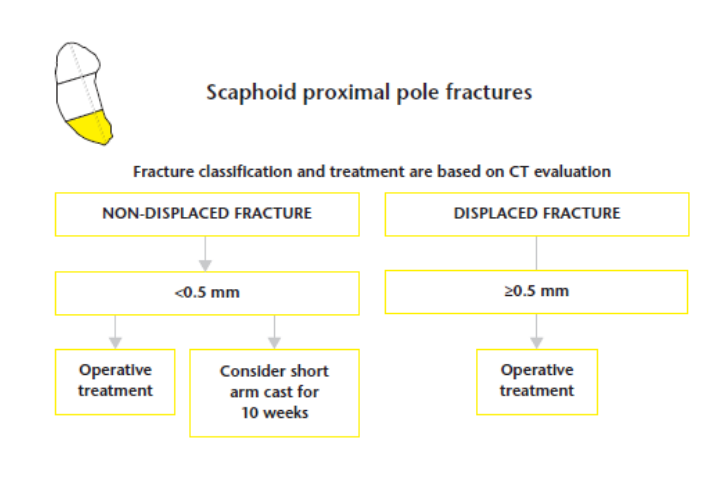
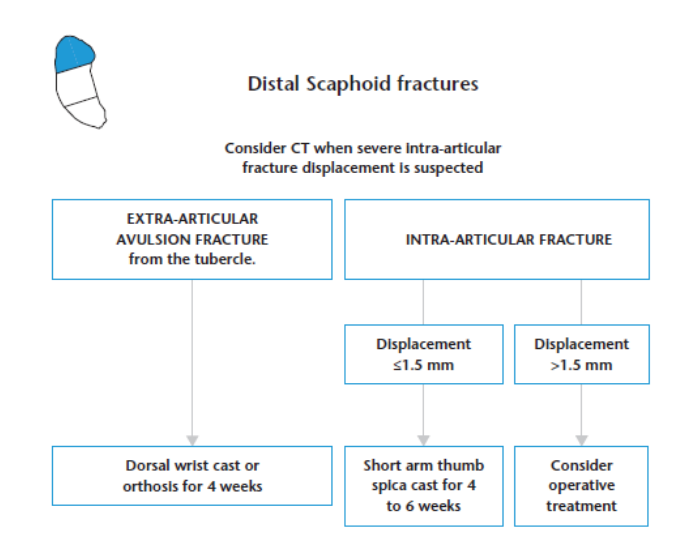
O tratamento subsequente da fratura depende tanto das características do paciente, quanto da fratura. Fraturas não deslocadas da cintura do escafóide e a maioria das fraturas do pólo distal geralmente são tratadas com gesso por seis a oito semanas, com taxas elevadas de união (>95%). Uma pequena parcela de pacientes com fraturas da cintura não deslocadas ou minimamente deslocadas, pode se beneficiar da intervenção cirúrgica precoce para auxiliar no retorno ao trabalho. Fraturas deslocadas da cintura do escafoide (≥1-2 mm) são mais instáveis e requerem fixação para evitar a não união. Geralmente é aceito que todas as fraturas do pólo proximal devem ser tratadas cirurgicamente, pois as taxas de não união com imobilização com gesso podem chegar a 34% (BERBER, AHMAD & GIDWANI, 2020).
Tratamento conservador
Indicado para: fraturas estáveis, não deslocadas na região de cintura e pólo distal (gap ≤ 1mm no RX anteroposterior ou obliquo, um ângulo lunar-capitato inferior a 15º e o ângulo escafo-lunar ≤ 60º na vista lateral) (MD, M & SL, 2019).
As fraturas não deslocadas ou minimamente deslocadas (0,05mm) na região da cintura do escafóide, cicatrizam entre 6 e 8 semanas, em 90% dos casos com imobilização adequada (CLEMENTSON et al., 2015). A vantagem do tratamento cirúrgico com relação ao conservador é a redução no custo total e o menor tempo de imobilização (MD, M & SL, 2019).
Tratamento cirúrgico
Indicado para: Fraturas instáveis, fraturas do pólo proximal, fraturas deslocadas da cintura do escafóide e fraturas com deslocamento > 1mm (CLEMENTSON et al., 2015; MD, M & SL, 2019).
Vale lembrar que o pólo proximal tem suprimento sanguíneo limitado, o que faz aumentar a incidência de não união e a necessidade da abordagem cirúrgica. Em casos de grandes fragmentos, os parafusos de compressão sem cabeça são o meio mais comum de fixação. Nos casos em que o fragmento proximal é muito pequeno para aceitar um parafuso, fios de Kirschner (K-wire) podem ser usados para reduzir e estabilizar a fratura (MD, M & SL, 2019).
Técnicas abertas podem resultar na interrupção do fluxo sanguíneo do escafóide, assim como as cicatrizes capsulares. Deste modo a preferência é sempre por técnicas percutâneas (MD, M & SL, 2019).
O tipo e a localização da fratura ditam a preferência por uma abordagem dorsal ou volar. As abordagens volares têm maior risco de artrite escafo-trapezio-trapezoide, enquanto a abordagem dorsal coloca o tensão do músculo extensor do polegar em risco de lesão (MD, M & SL, 2019).
Os resultados cirúrgicos para a não união de escafóide tratada com enxerto ósseo volar combinado e parafuso anterógrado dorsal parecem ter alta taxa de união e excelentes resultados funcionais e radiográficos (DELAMARRE et al., 2024; SHIN et al., 2024; YEH et al., 2020). Os parâmetros funcionais analisados: força de preensão, a funcionalidade através da escala Mayo (Mayo Elbow Performance Score) e DASH (Disabilities of the arm, shoulder and hand) e o arco de movimento costumam ser recuperados a partir dos 6 meses pós-operatório (SCHRIEVER & WILCKE, 2023; YEH et al., 2020).
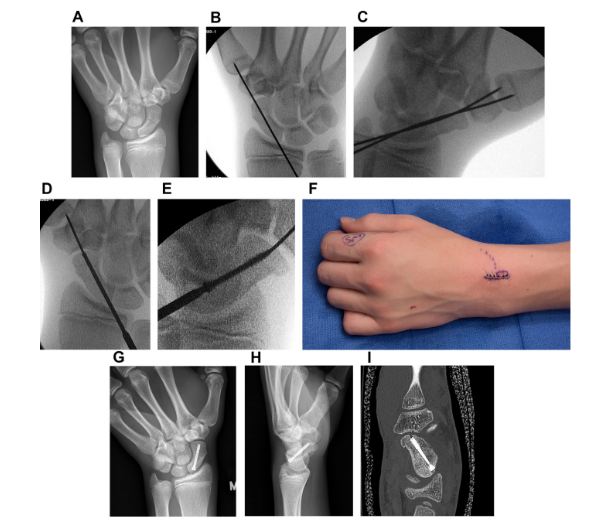
Podemos resumir as indicações de tratamento em diagramas, como mostrado por Clementson M, et al 2020.
Quanto a participação da fisioterapia na reabilitação, não temos artigos falando sobre formas de atuação. Do mesmo jeito que na busca de artigos, não é possível encontrar evidência que os pacientes que sofreram a fratura do escafóide evoluem com algum tipo de deformidade ou déficit, independente do tratamento escolhido ser conservador ou cirúrgico, como supra-citado. No entanto, encontramos várias sugestões partindo de uma literatura um pouco mais antiga, mas não desatualizada.
Esta literatura nos diz que ao final do tratamento conservador, é possível que o paciente evolua com redução de força na região acometida, bem como déficit de movimento de cotovelo e punho, decorrente do tempo de imobilização. Pensando na cirurgia, possivelmente o paciente evolua com déficit de amplitude de movimento a curto prazo devido a cicatriz e ao edema.
Ganho de amplitude de movimento:
– Vale lembrar que existem várias causas de restrição de movimento como: cicatrizes, aderências e redução do deslizamento das partes da articulação.
Para tratar a restrição de amplitude de movimento em uma articulação são indicadas, inicialmente, o treinamento e orientação de movimento passivo e ativo do punho, dentro do limite doloroso. As técnicas de mobilização articular, serão um complemento, caso exista restrição referente aos tecidos moles ou rigidez articular com end-feel elástico. Os graus recomendados são os III e IV (ANDREWS, HARRELSON & WILK, 2009).
Redução do edema: Assim como a mobilidade, a redução do edema está em primeiro plano (SCHODER, 2007). A realização da drenagem linfática manual e os exercícios visando estimular o retorno venoso, parecem capazes de reduzir a dor e o edema pós-operatório (GUNEY-DENIZ et al., 2023).
Melhora da qualidade cicatricial: Recomenda-se também as técnicas de liberação cicatricial, no caso de pacientes que tenham realizado o procedimento cirúrgico (ALTOMARE & MONTE-ALTO-COSTA, 2018; SCHODER, 2007). Utilizar técnicas específicas que auxiliem o corpo a criar um ambiente propício para a boa cicatrização (ALTOMARE & MONTE-ALTO-COSTA, 2018).
Ganho de força muscular: Estará liberado a partir do momento em que a imobilização for retirada. No caso de cirurgia, após a confirmação de consolidação óssea. O fortalecimento deve respeitar o limite da dor do paciente (SCHODER, 2007). Muitas vezes, é uma alternativa para potencializar ou acelerar o ganho de força, a combinação dos exercícios com aparelhos de eletroestimulação (RODRIGUES-SANTANA et al., 2023).
Seguem sugestões para a condução do processo de reabilitação:
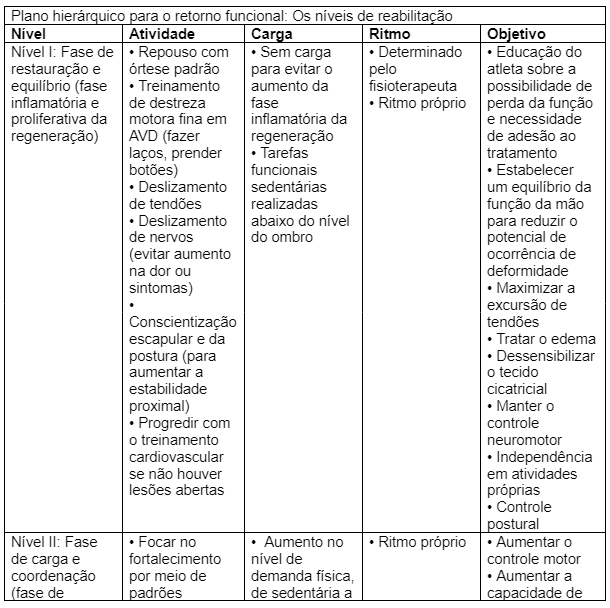
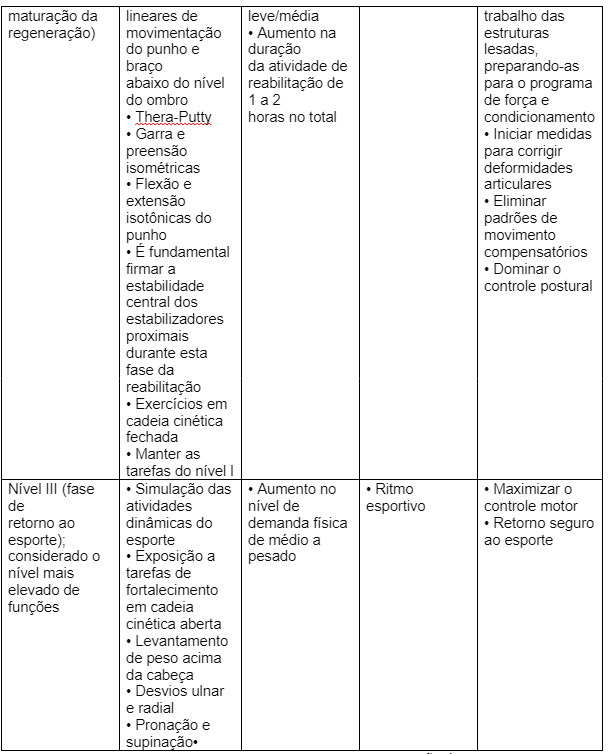

O retorno à atividade depende das características do paciente e do tipo de fratura. Os pacientes normalmente são aconselhados a se abster de participar de esportes de contato por 2 a 3 meses após a cicatrização. Para os atletas, as talas mais leves e macias, podem ser usadas durante jogos para proteger o paciente de uma nova lesão (MD; M; SL, 2019).
A maioria dos artigos utilizam como indicadores de sucesso dos tratamentos, as boas pontuações no Grip strenght e nas escalas funcionais (24):
– DASH: O Disabilities of the Arm, Shoulder and Hand (DASH) é um questionário de 30 itens desenvolvido para analisar a capacidade de realização de tarefas específicas envolvenso os MMSS. Neste questionário os pacientes registrarão a dificuldade e a interferência na vida diária em uma escala Likert de 5 pontos.
A formula da pontuação da DASH E QUICK DASH = ([(soma de n respostas)/ n ] -1) onde n representa o número de itens concluídos.
O cálculo pode ser feito se houver até 3 respostas faltantes e a QUICK DASH, se houver 1.
– Amplitude de movimento do punho (GARCÍA-GONZÁLEZ et al., 2023).
– MAYO (MOHIUDDIN et al., 2023).
A Mayo Elbow Performance Score (MEPS) ou Mayo performance Index (MEPI) é um instrumento em inglês, utilizado para testar as limitações causadas por patologia do cotovelo durante as atividades de vida diária (AVDs). Ela utiliza 4 escalas:
Somando as 4 “escalas” a pontuação máxima pode ser 100 pontos, representando o melhor resultado. A MEPS dá a possibilidade máxima de pontuação de 45 pontos para dor, 20 para mobilidade, 10 para dor w 25 para funções específicas. A partir dessa pontuação total (somada), temos que:
<60 – poor
60-74 – fair
75-89 – good
90-100 – excellent (LONGO et al., 2008)
Infelizmente essa escala ainda não foi traduzida e validada para o português.
ALTOMARE, M.; MONTE-ALTO-COSTA, A. Manual Mobilization of Subcutaneous Fibrosis in Mice. Journal of Manipulative and Physiological Therapeutics, v. 41, n. 5, p. 359–362, jun. 2018.
ANDREWS J. R., HARRELSON G. L. & WILK K. Reabilitação física do atleta (3ª edição). Rio de Janeiro. Elsevier, 2005.
AO Surgery reference. Disponível em: https://surgeryreference.aofoundation.org/orthopedic-trauma/adult-trauma/carpal-bones/scaphoid-waist/definition?searchurl=%2fsearchresults#definition.
BERBER, O.; AHMAD, I.; GIDWANI, S. Fractures of the scaphoid. BMJ (Clinical research ed.), v. 369, p. m1908, 27 maio 2020.
BOEDDRICH, O. et al. Epidemiology of carpal fractures: is it only about the scaphoid? European Journal of Trauma and Emergency Surgery, v. 49, n. 3, p. 1499–1503, 2023.
BURROWS, B. et al. Scaphoid fractures: a higher order analysis of clinical tests and application of clinical reasoning strategies. Manual Therapy, v. 19, n. 5, p. 372–378, out. 2014.
CLEMENTSON, M. et al. Union of Scaphoid Waist Fractures Assessed by CT Scan. Journal of Wrist Surgery, v. 4, n. 1, p. 49–55, fev. 2015.
DELAMARRE, M. et al. Long-term clinical and radiological results after scaphoid non-union treatment: a retrospective study about 60 cases. European Journal of Orthopaedic Surgery & Traumatology: Orthopedie Traumatologie, v. 34, n. 1, p. 507–515, jan. 2024.
NEUMANN D. A. Cinesiologia do aparelho musculoesquelético: Fundamentos para reabilitação (2ª edição). Elsevier. São Paulo. 2011.
ESCHWEILER, J. et al. Anatomy, Biomechanics, and Loads of the Wrist Joint. Life, v. 12, n. 2, fev. 2022.
FOWLER, J. R.; HUGHES, T. B. Scaphoid Fractures. Clinics in Sports Medicine, v. 34, n. 1, p. 37–50, jan. 2015.
GARALA, K.; TAUB, N. A.; DIAS, J. J. The epidemiology of fractures of the scaphoid: impact of age, gender, deprivation and seasonality. The Bone & Joint Journal, v. 98-B, n. 5, p. 654–659, maio 2016.
GARCÍA-GONZÁLEZ, L. A. et al. Clinical outcomes in patients with scaphoid non-union treated with the vascularized medial femoral condyle technique a case series. Injury, v. 54 Suppl 6, p. 110727, nov. 2023.
GELBERMAN, R. H.; MENON, J. The vascularity of the scaphoid bone. The Journal of Hand Surgery, v. 5, n. 5, p. 508–513, set. 1980.
GUNEY-DENIZ, H. et al. Manual lymphatic drainage and Kinesio taping applications reduce early-stage lower extremity edema and pain following total knee arthroplasty. Physiotherapy Theory and Practice, v. 39, n. 8, p. 1582–1590, 3 ago. 2023.
JØRGSHOLM, P. et al. Epidemiology of scaphoid fractures and non-unions: A systematic review. Handchirurgie · Mikrochirurgie · Plastische Chirurgie, v. 52, n. 05, p. 374–381, set. 2020.
KHANFAR, A. et al. Scaphoid nonunion: a novel modification of Matti-Russe technique with enhanced recovery and full clinical and radiographic union. European Journal of Orthopaedic Surgery & Traumatology: Orthopedie Traumatologie, v. 34, n. 1, p. 459–468, jan. 2024.
KISNER C. & COLBY L. A. Exercícios terapêuticos: Fundamentos e técnicas (5ª edição). São Paulo, Manole, 2009.
KRASTMAN, P. et al. Diagnostic accuracy of history taking, physical examination and imaging for phalangeal, metacarpal and carpal fractures: a systematic review update. BMC Musculoskeletal Disorders, v. 21, n. 1, p. 12, dez. 2020.
LI, N. Y. et al. Update to Management of Acute Scaphoid Fractures. The Journal of the American Academy of Orthopaedic Surgeons, v. 31, n. 15, p. e550–e560, 1 ago. 2023.
LONGO, U. G. et al. Rating systems for evaluation of the elbow. British Medical Bulletin, v. 87, p. 131–161, 2008.
MALLEE, W. H. et al. Computed tomography versus magnetic resonance imaging versus bone scintigraphy for clinically suspected scaphoid fractures in patients with negative plain radiographs. Cochrane Database of Systematic Reviews, n. 6, 2015.
MD, S.; M, M.; SL, M. Diagnosis and Management of Acute Scaphoid Fractures. Hand clinics, v. 35, n. 3, ago. 2019.
MOHIUDDIN, M. et al. The Outcome of Scaphoid Fracture Nonunion Managed by 1,2 Intercompartmental Supraretinacular Artery (1,2 ICSRA) Vascularized Bone Graft. Cureus, v. 15, n. 10, p. e47489, out. 2023.
ORJI, C. et al. Application of Artificial Intelligence and Machine Learning in Diagnosing Scaphoid Fractures: A Systematic Review. Cureus, v. 15, n. 10, p. e47732, out. 2023.
RODRIGUES-SANTANA, L. et al. The effects of whole-body muscle stimulation on body composition and strength parameters: A PRISMA systematic review and meta-analysis. Medicine, v. 102, n. 8, p. e32668, 22 fev. 2023.
SABBAGH, M. D.; MORSY, M.; MORAN, S. L. Diagnosis and Management of Acute Scaphoid Fractures. Hand Clinics, v. 35, n. 3, p. 259–269, ago. 2019.
SCHRIEVER, T.; WILCKE, M. Residual flexion deformity after scaphoid nonunion surgery: 7-year follow-up study. Journal of Hand Surgery (European Volume), v. 48, n. 1, p. 20–26, 1 jan. 2023.
SELTSER, A. et al. The Natural History of Scaphoid Fracture Malunion: A Scoping Review. Journal of Wrist Surgery, v. 9, n. 2, p. 170, abr. 2020.
SHIN, S.-C. et al. Comparison of corticocancellous bone graft from the anterolateral metaphysis of the distal radius versus iliac crest for the treatment of unstable scaphoid nonunion with humpback deformity. BMC Musculoskeletal Disorders, v. 25, n. 1, p. 20, 2 jan. 2024.
SHODER B. Terapia para as mãos. São Paulo, Editora Phorte, 2007.
TADA, K. et al. Scaphoid Fracture–Overview and Conservative Treatment. Hand Surgery: An International Journal Devoted to Hand and Upper Limb Surgery and Related Research: Journal of the Asia-Pacific Federation of Societies for Surgery of the Hand, v. 20, n. 2, p. 204–209, 2015.
YEH, C.-W. et al. Wrist function recovery course in patients with scaphoid nonunion treated with combined volar bone grafting and a dorsal antegrade headless screw. Journal of Orthopaedic Surgery and Research, v. 15, n. 1, p. 519, dez. 2020.
YIN, Z.-G. et al. Diagnosing Suspected Scaphoid Fractures: A Systematic Review and Meta-analysis. Clinical Orthopaedics and Related Research, v. 468, n. 3, p. 723, mar. 2010.
ZANDER, M. E. L. et al. Carpal fractures: epidemiology, classification and treatment of 6542 fractures from the Swedish Fracture Registry. Journal of Hand Surgery (European Volume), p. 17531934231202012, 25 set. 2023.
Mais do E-fisio
Tendinopatias do Tendão Tibial Posterior A disfunção do tendão tibial posterior (DTTP) é uma condição comum entre as patologias do pé e tornozelo. …
Lesões do Ligamento Colateral Medial O ligamento colateral medial situa-se entre o côndilo medial do fêmur até o côndilo medial da tíbia. Sua …
Fratura de escafóide As fraturas de escafóide interferem diretamente na funcionalidade. São pontos chave para uma boa recuperação a abordagem no tempo certo …
Fraturas de Platô Tibial Fraturas do platô tibial podem ser graves e gerar grande perda funcional ao joelho acometido. Por isso necessitam de …
Síndrome do Impacto Femoroacetabular A síndrome do Impacto Femoroacetabular (IFA) costuma ser um importante acometimento da articulação do quadril, resultando em limitações funcionais …
Tendinopatia patelar A Tendinopatia Patelar (TP) costuma ser um importante acometimento da articulação do joelho, frequentemente apresentada como dor anterior na articulação, resulta …
Síndrome da Dor Femoropatelar Síndrome da Dor Femoropatelar é um termo geral usado para descrever a dor retropatelar. É uma condição persistente que …